
Fibromialgia: la malattia “invisibile”
FIBROMIALGIA: LA PATOLOGIA INVISIBILE
Avere una malattia “invisibile” è indubbiamente una condizione doppiamente svantaggiosa e disabilitante. Da un lato vivi l’esperienza del dolore cronico, dei disturbi del sonno, della fatica e della mancanza di forze che compromettono la qualità della tua vita, dall’altro lato sei circondato da persone che non riescono a comprendere la portata del tuo problema, perchè non essendo legato a nessun danno strutturale, ti considerano una persona vulnerabile e ipocondriaca.
È per questo motivo che la fibromialgia è stata definita la “malattia invisibile”, perché non essendo diagnosticabile con criteri oggettivi, come i biomarker del sangue o gli esami strumentali, è stata per moltissimi anni sottovalutata e spesso non riconosciuta, né dai medici né dai familiari.
È facile quindi comprendere lo stato depressivo in cui molti di questi pazienti cadono nel tentativo vano di cercare una soluzione ad un problema complesso che ancora oggi molti professionisti non hanno le competenze per poter risolvere.
 In questo articolo ti descriverò approfonditamente questa malattia, fornendoti gli elementi necessari a comprenderne i meccanismi alla base dell’insorgenza dei sintomi. Ti spiegherò che questa patologia può e deve essere trattata nel modo giusto, e che con la strategia corretta, uscirai dal tunnel in cui ti ritrovi. Ti farò una rassegna del piano terapeutico attualmente consigliato dalla letteratura scientifica, in modo che alla fine avrai gli strumenti giusti per affrontare al meglio questa insidiosa condizione.
In questo articolo ti descriverò approfonditamente questa malattia, fornendoti gli elementi necessari a comprenderne i meccanismi alla base dell’insorgenza dei sintomi. Ti spiegherò che questa patologia può e deve essere trattata nel modo giusto, e che con la strategia corretta, uscirai dal tunnel in cui ti ritrovi. Ti farò una rassegna del piano terapeutico attualmente consigliato dalla letteratura scientifica, in modo che alla fine avrai gli strumenti giusti per affrontare al meglio questa insidiosa condizione.
I SINTOMI
Entriamo ora nel vivo dell’argomento, partendo dalla descrizione dei sintomi, in particolare dal sintomo principale, ovvero il dolore cronico diffuso che coinvolge il sistema muscolo scheletrico. Può coinvolgere l’intero corpo, dalla punta della mani alla punta dei piedi, ed è un dolore simile a quello neuropatico, accompagnato spesso da parestesie tipo formicolii o punture di spillo. Il dolore peggiora in situazioni di stress fisico, mentale o ambientale, come i repentini cambi di temperatura.
Gli altri due sintomi chiave per una diagnosi di fibromialgia sono la fatica, fisica e mentale, e la cattiva qualità del sonno, con frequenti risvegli notturni.
Oltre a questi sintomi principali, esistono tutta una serie di altri disturbi correlati, tra cui quelli di natura cognitiva, come i deficit di memoria e la fibro fog, una sorta di nebbia mentale che ti impedisce di pensare in maniera chiara e limpida.
Mal di testa e disturbi intestinali, fino ad una vera e propria sindrome dell’intestino irritabile, si riscontrano spesso nel paziente fibromialgico, oltre a disturbi del tratto urinario e una rigidità mattutina.
In alcuni casi sono presenti disturbi del sistema nervoso autonomo, come per esempio bocca e occhi secchi, vista offuscata e il fenomeno di Raynaud, un vasospasmo che colpisce le estremità, il naso e le ultime falangi di mani e piedi.
Ansia e depressione accompagnano spesso questi pazienti, vista la situazione di forte impatto negativo che tutti questi sintomi hanno sulla loro vita.
 Per fare diagnosi di fibromialgia, non esistono al momento biomarker che si possano rilevare con gli esami del sangue; anche l’esame fisico non è di grande aiuto in queste situazioni di dolore diffuso; per cui gli unici dati utili sono quelli riferiti dal paziente; negli ultimi 30 anni sono stati sviluppati almeno 5 sistemi di classificazione e diagnosi di fibromialgia; il più recente dei quali è stato realizzato dall’American Pain Society nel 2018 e prevede la compresenza di 3 sintomi principali, ovvero dolore diffuso, disturbi del sonno e fatica.
Per fare diagnosi di fibromialgia, non esistono al momento biomarker che si possano rilevare con gli esami del sangue; anche l’esame fisico non è di grande aiuto in queste situazioni di dolore diffuso; per cui gli unici dati utili sono quelli riferiti dal paziente; negli ultimi 30 anni sono stati sviluppati almeno 5 sistemi di classificazione e diagnosi di fibromialgia; il più recente dei quali è stato realizzato dall’American Pain Society nel 2018 e prevede la compresenza di 3 sintomi principali, ovvero dolore diffuso, disturbi del sonno e fatica.
NEUROFISIOLOGIA DEL DOLORE
Prima di proseguire nella descrizione della patologia, è necessaria una breve digressione sulla neurofisiologia del dolore. è importante che tu capisca come funzionano i sistemi di modulazione del dolore, perchè è proprio in questi sistemi che che risiede l’origine del problema.
Esistono tre tipologie di dolore:
- Nocicettivo
- Neuropatico
- Nociplastico
Il dolore nocicettivo è quello legato al danno o alla minaccia di un danno tissutale, ovvero quello comunemente sperimentato nella maggior parte dei casi in cui subiamo un piccolo o un grande trauma.
Il dolore neuropatico è quello legato ad un malfunzionamento del sistema di conduzione del dolore, ovvero il sistema recettoriale e i neri periferici che conducono i segnali dalla periferia al sistema nervoso centrale, come per esempio nella sindrome del tunnel carpale.
Il dolore nociplastico, invece, è dato da una cattiva regolazione dei sistemi di modulazione del dolore, che generano il sintomo in assenza di qualsiasi tipo di danno.
Gli elementi tipici di questa tipologia di dolore sono:
- Iperalgesia; quando un piccolo stimolo doloroso genera una sensazione di grande sofferenza
- allodinia: quando uno stimolo non doloroso viene percepito come doloroso
In queste situazioni coesiste anche una Ipersensibilità che genera dolore in seguito a stimoli di natura sonora o luminosa.
POSSIBILI CAUSE
 Nel caso della fibromialgia, il dolore che sperimenti rientra nella terza categoria, il dolore nociplastico, dovuto ad uno squilibrio tra i sistemi di modulazione del dolore. Esistono infatti dei sistemi che facilitano (aumentano) la percezione del dolore e altri, invece, che sono inibitori (ne diminuiscono la percezione). Le alterazioni che si riscontrano nei pazienti fibromialgici sono presenti sia a livello macroscopico (diversità nelle cellule cerebrali della corteccia cingolata e dell’insula) sia a livello microscopico (squilibri nei neurotrasmettitori prodotti da queste cellule, con maggiore concentrazione di sostanza P nel liquor).
Nel caso della fibromialgia, il dolore che sperimenti rientra nella terza categoria, il dolore nociplastico, dovuto ad uno squilibrio tra i sistemi di modulazione del dolore. Esistono infatti dei sistemi che facilitano (aumentano) la percezione del dolore e altri, invece, che sono inibitori (ne diminuiscono la percezione). Le alterazioni che si riscontrano nei pazienti fibromialgici sono presenti sia a livello macroscopico (diversità nelle cellule cerebrali della corteccia cingolata e dell’insula) sia a livello microscopico (squilibri nei neurotrasmettitori prodotti da queste cellule, con maggiore concentrazione di sostanza P nel liquor).
La causa di questi squilibri non è del tutto chiara, ma tra i vari fattori in gioco, la genetica riveste sicuramente un ruolo di primo piano: spesso questi pazienti hanno familiari che soffrono di dolori cronici diffusi.
Le informazioni che arrivano dalla periferia, concorrono a sostenere questi squilibri nella modulazione del dolore, per cui in soggetti con problematiche articolari reumatiche, la situazione sarà decisamente più impegnativa, perchè ai problemi di regolazione del sistema nervoso centrale si aggiungono le informazioni dolorose derivanti dalla articolazioni infiammate, potenziando e sostenendo la condizione dolorosa.
Tra le fonti di dolore derivanti dalla periferia, ricordiamo anche la neuropatia delle piccole fibre nervose, una sofferenza di alcune terminazioni nervose che potrebbe giustificare le alterazioni della sensibilità che si riscontrano in alcuni pazienti.
Un altro possibile meccanismo alla base di questa patologia potrebbe essere il sistema immunitario, in particolare i processi neuro infiammatori che potrebbero modificare l’eccitabilità del sistema nervoso e generare il dolore diffuso. Non è da escludere infatti che la fibromialgia possa essere innescata proprio da un processo infettivo.
A livello psicologico si possono rilevare una scarsa resilienza, ipervigilanza, atteggiamenti di evitamento e catastrofizzazione e un basso livello di autostima che concorrono in maniera diretta al peggioramento dei sintomi e della qualità di vita. Al peggiorare dei sintomi principali, seguirà quello dei sintomi psicologici, in un circolo vizioso che li lega in maniera bidirezionale.
TRATTAMENTO
La fibromialgia è quindi una patologia derivante da un iper connessione tra mente e corpo, per cui il trattamento deve necessariamente essere olistico e multidisciplinare.
La letteratura, al momento (novembre 2022), suggerisce un trattamento multimodale che si divide in quattro pilastri:
- Educazione del paziente
- Efficienza fisica
- Farmaci
- Psicoterapia
Ognuno di questi strumenti è necessario al fine di costruire un piano d’intervento efficace nel breve e nel lungo periodo. Alla luce di questo, ogni paziente è un caso unico che necessita di un’attenta analisi per la valutazione delle modalità operative più idonee. In ogni caso non si può prescindere dal prendere in considerazione le varie aree che influenzano il benessere globale dell’individuo, ovvero la sfera biologica (efficienza fisica e farmaci), sociale (educazione) e psicologica (psicoterapia). Senza la convergenza di tutti questi tasselli, il mosaico finale, ovvero l’efficacia dell’intervento, rimarrebbe incompiuto, senza quindi permettere il raggiungimento dell’obiettivo finale.
Vediamo nel dettaglio ciascuno di questi interventi.
EDUCAZIONE
La lettura e lo studio di questo articolo fa parte integrante del processo educativo, che ti permetterà di inquadrare la fibromialgia sotto la giusta lente.
Solo dopo una reale comprensione dei meccanismi sopra citati, infatti, potrai capire che nonostante la gravità dei sintomi disabilitanti, questa patologia non è di tipo progressivo, ovvero non peggiora con il tempo. Un primo grande fattore da tenere bene a mente.
Un altro fattore da considerare è che il dolore nociplastico non è legato a nessun danno dei tessuti; i tuoi organi, i tuoi muscoli e le tue articolazioni, sono sane e non devono essere protetti attraverso comportamenti di evitamento e iperprotezione.
Secondo fattore importante che dovrai ricordare e su cui dovrai meditare.
Per iniziare a risolvere definitivamente i tuoi sintomi, infatti, devi prendere in mano la situazione ed affrontare in maniera attiva il percorso terapeutico. Con l’aiuto dei professionisti del settore (Medico, Fisioterapista, Nutrizionista, Psicologo), dovrai trovare la giusta strategia di autogestione per migliorare la qualità della vita.
Ѐ tua responsabilità sviluppare un minimo di competenza nell’igiene del sonno, apprendere qualche semplice tecnica di rilassamento e studiare un programma di riduzione dello stress.
 Queste strategie di autogestione rappresentano le fondamenta del processo terapeutico, senza le quali qualsiasi altro approccio, compreso quello farmacologico, darebbero scarsi risultati.
Queste strategie di autogestione rappresentano le fondamenta del processo terapeutico, senza le quali qualsiasi altro approccio, compreso quello farmacologico, darebbero scarsi risultati.
FITNESS
Migliorare il tuo stato di forma fisica è sicuramente un punto determinante per avanzare nel processo terapeutico. Gli strumenti per farlo sono:
- esercizio fisico aerobico (20’ tre volte alla settimana)
- esercizi per lo sviluppo della forza
- perdita di peso
- alimentazione bilanciata
Esistono, tuttavia, infinite combinazioni di esercizi e altrettante modalità di somministrazione. Occorre valutare le tue condizioni di partenza per poter decidere quale attività svolgere e con che dosaggi. Affidati ad un fisioterapista o ad un chinesiologo con esperienza, che potranno guidarti nel processo decisionale e nel programma di attività fisica, che dovrà rispettare tutti i classici principi dell’allenamento, ma con particolare attenzione al concetto di gradualità dello stimolo allenante. Potenzialmente, infatti, il paziente fibromialgico può svolgere quasi tutti i tipi di sport, ma deve stare molto attento al dosaggio, perchè basta pochissimo per superare la soglia di tolleranza e innescare un peggioramento dei sintomi.
Un’altra figura di riferimento che non deve mancare nella tua equipe è il nutrizionista, elemento indispensabile non solo nel caso in cui necessiti di perdere peso, ma anche per analizzare il tuo diario alimentare alla ricerca di un maggiore equilibrio nutrizionale che in molti casi può fare la differenza in termini benessere ed energia.
FARMACI
Il trattamento farmacologico è di tipo sintomatico, orientato a migliorare i meccanismi di regolazione del dolore; a questo proposito rispondono bene i farmaci anti depressivi e anticonvulsivanti, che aumentano la concentrazione di neurotrasmettitori analgesici, ma ovviamente l’assunzione deve essere attentamente calibrata dal medico; evitate di autogestire l’assunzione di farmaci, perchè potrebbe risultare molto pericoloso.
PSICOTERAPIA
La forma di psicoterapia più utilizzata è quella cognitivo-comportamentale; si tratta di aiutare il paziente ad individuare i pensieri maladattivi relativi alla sua condizione per sviluppare nuove ed efficaci strategie di risposta allo stress (coping).
L’utilizzo di queste tecniche si è rilevato di grande utilità nella riduzione del dolore, nel miglioramento della funzionalità fisica e dell’umore.
La fibromialgia è una malattia cronica, ovvero di lunga durata, per cui l’impiego di queste strategie si rivela utile soprattutto nel lungo periodo.
Esiste anche un’altra tecnica che sta ottenendo ottimi risultati, ovvero l’Acceptance and commitment therapy o ACT, una forma di psicoterapia moderna che sempre più spesso si sta rivelando sicura ed efficace nella gestione del dolore cronico.
ALTRE FORME DI TRATTAMENTO NON FARMACOLOGICO
Esistono, poi, tutta una serie di interventi non farmacologici che possono trovare posto in un piano di trattamento ben articolato. Alcuni di questi interventi incontrano il gusto e la preferenza dei pazienti, quindi possono rappresentare un importante aiuto supplementare ai quattro pilastri fondamentali illustrati prima.
Tra questi ricordo le cure termali, ossia l’utilizzo delle acque termali curative e dei fanghi; ma anche il semplice bagno caldo incontra spesso il gradimento di alcuni di questi pazienti.
Il tai chi chuan e lo Yoga hanno dato dimostrazione di grande efficacia e sicurezza.
 Un paio di metanalisi che vi metterò in descrizione hanno dimostrato il miglioramento del dolore, della qualità del sonno, della fatica, della depressione e della qualità di vita in generale.
Un paio di metanalisi che vi metterò in descrizione hanno dimostrato il miglioramento del dolore, della qualità del sonno, della fatica, della depressione e della qualità di vita in generale.
Il tai chi chuan, in particolare, è una forma di esercizio fisico particolarmente adatta a questi pazienti, perché ha un approccio dolce e gentile, e si occupa di migliorare la gestione della tensione muscolare attraverso tecniche di respirazione profonda.
La mindfulness è una tecnica di meditazione che si pone l’obiettivo di accettare senza giudizio la propria condizione, i propri pensieri e la propria sofferenza. In questa pratica si impara che nulla è intrinsecamente positivo o negativo, per cui si apprende un nuovo modo di guardare i fenomeni che accadono intorno a noi.
CONCLUSIONE
Siamo giunti alla fine di questo lungo articolo in cui ti ho presentato i tratti fondamentali di questo complesso disturbo che per molti anni è stato mal compreso o addirittura negato.
Oggi il quadro è migliorato molto, abbiamo una chiara definizione della patologia e del suo complesso di sintomi, stiamo iniziando a delineare la firma neurobiologica alla base della patologia e finalmente abbiamo un piano terapeutico multimodale che può drasticamente cambiare in meglio la qualità della vita di chi ne è affetto.
Spero di esserti stato utile, se questo articolo ti è piaciuto, condividilo con le persone che pensi possano trarne beneficio. Iscriviti ai miei canali social (Instagram, facebook e youtube) e visita il mio sito, www.fisioterapialecce.com per leggere tutti gli altri articoli del mio blog.
Grazie per la tua attenzione!
K
TRIGGER POINT – I FAMOSI “NODI” MUSCOLARI
TRIGGER POINT
La carriera Universitaria del Fisioterapista passa obbligatoriamente attraverso lo “studio” e la pratica del massaggio “terapeutico”. La storia di questa professione è indissolubilmente legata a questa pratica e sarebbe un vero peccato perdere questo patrimonio storico di tecniche e manualità.
Nonostante questo, la riabilitazione si è evoluta molto rispetto ai suoi albori, quando il Fisioterapista aveva il semplice ruolo di fare massaggi e applicare gli elettrodi delle terapie fisiche.
Il massaggio ha indubbiamente una serie di vantaggi:
- aiuta il paziente a rilassarsi
- migliora momentaneamente l’attività del suo sistema vegetativo
- migliora il ritorno venoso
- favorisce il drenaggio linfatico
- diminuisce momentaneamente il suo grado di stress
Tuttavia non può essere considerato una forma di Riabilitazione, in quanto non apporta nessun vantaggio dal punto di vista funzionale. Il paziente, in una condizione di totale passività, non saprà come gestire il suo problema, la sua condizione fisica sarà rimasta la stessa e non potrà far altro che demandare il suo benessere alle mani esperte di un massaggiatore.
Non sto demonizzando il massaggio, nulla vieta di completare una seduta di riabilitazione con un bel massaggio o di impiegare il massaggio come forma di rilassamento post-partita nelle competizioni sportive. Sto dicendo che NON E’ una forma terapeutica accettabile nel 2021.
Perché un intervento possa essere considerato terapeutico, occorre accertare una correlazione diretta tra il suo impiego e una qualche forma di beneficio legata in maniera inequivocabile alla sua somministrazione. Se voglio capire l’efficacia terapeutica del farmaco X per la patologia Y, devo effettuare una sperimentazione clinica rigorosa che metta in luce la validità del suo utilizzo, in maniera quantitativamente misurabile e statisticamente significativa.
Il massaggio non rientra tra le forme di terapia scientificamente validate.
Eppure il mondo della riabilitazione è ancora fortemente legato al massaggio e alla terapia manuale in generale, un po’ perché il mercato lo richiede, un po’ perché è parte integrante del programma formativo universitario. Ma soprattutto perché mette il terapista nella condizione di guaritore, colui che “sente” il problema e lo “risolve” con una manovra magica.
Questo modo di concepire la Fisioterapia dovrebbe essere abbandonato, come fosse un retaggio del nostro passato professionale, ma invece continua a perpetrarsi in ambito universitario e formativo, e ogni anno vengono sfornati nuovi terapisti che avranno mani “magiche” in grado di effettuare manovre terapeutiche al limite del paranormale.
La “teoria dei Trigger Point” è uno degli esempi più emblematici nell’ambito delle terapie manuali pseudo scientifiche. Si parte da un dato soggettivo, ovvero il dolore e la tensione in alcune aree muscolari, per arrivare ad una complessa teoria che ha generato una moltitudine di opzioni “terapeutiche” non validate che sono il pane quotidiano di Fisioterapisti, osteopati, massaggiatori, “terapisti” e altre figure non meglio definite.
I tp sono delle piccole aree muscolari particolarmente dure e dolorose. La loro presenza sarebbe la causa della “sindorme dolorosa miofasciale”, una diagnosi a cui consegue il relativo trattamento: “sciogliere” questi nodi. Problema locale, soluzione locale.
In realtà, come spesso accade, più che una diagnosi, si tratta di una mera descrizione di un fenomeno, che non ci aiuta a capirne le possibili cause, i meccanismi e lo sviluppo. Né tantomeno giustifica le varie e creative forme terapeutiche che si sono sviluppate negli anni: pressioni, frizioni, aghi, infiltrazioni, ultrasuoni, elettrostimolazioni, laser, ecc…
Eppure la teoria dei trigger point è oggi affermata e autorevole. Nonostante nessuno sappia cosa siano, e nessuno che abbia dimostrato come individuarli in maniera scientifica sono moltissimi “i professori” che sanno come trattarli.
DIAGNOSTICARE I TP

La diagnosi di un TP dovrebbe essere affidata alle mani esperte di un terapista, il quale ha studiato la distribuzione di questi punti e sa riconoscerli alla palpazione. Inoltre questi “esperti” sanno distinguere se un TP è primario o secondario e possono individuare i TP latenti, responsabili della generazione del problema.
Purtroppo per loro, quando vengono sottoposti a studi di affidabilità inter-operatore (1), la loro efficacia diagnostica non si dimostra all’altezza delle aspettative. Significa che la capacità di individuare questi TP è del tutto soggettiva e per niente affidabile.
Venuta meno la capacità di individuare questi noduli, cade l’impalcatura su cui si regge il processo diagnostico e terapeutico della sindrome dolorosa miofasciale.
Se non è possibile individuare con certezza la regione da trattare, sarà poco probabile riuscire a “normalizzarla”. Qualsiasi cosa voglia dire questo termine…
TRATTARE TP

Nonostante questo, le opzioni di trattamento disponibili ci offrono la testimonianza della creativa interpretazione che ogni esperto ha fornito in questo campo minato della medicina.
Tra i trattamenti non invasivi, la digitopressione è quella maggiormente utilizzata. Si tratta di comprimere manualmente questi punti dolorosi, evocando nel povero paziente un grande dolore e un notevole disagio. Il paziente dovrà soffrire se vorrà avere i risultati sperati. Esistono scuole di pensiero dal tocco più leggero e altre che ci vanno giù pesante.
Altre forme prevedono l’impiego del ghiaccio spray come anestetico, seguito da varie tecniche di stretching.
Ovviamente non mancano le intramontabili terapie strumentali, come la TENS, l’ultrasuono e il Laser.
Tuttavia le revisioni sistematiche della letteratura (2) ci suggeriscono invece che non esistono evidenze attendibili per nessuna di queste forme di trattamento dei trigger point.
Possiamo ragionevolmente affermare che la teoria dei trigger point non è altro che una congettura (3) e che le teorie di lavoro derivanti da questa congettura debbano essere abbandonate al più presto.
Solo così la ricerca scientifica potrà farsi spazio negli ambulatori di Fisioterapia.
E I MUSCOLI TESI?

L’unica certezza clinica, rimane il fenomeno soggettivo del dolore localizzato a livello muscolare. Su questo non ci piove. È un riscontro comune e diffuso, che a volte può sfociare in una problematica dolorosa importante e invalidante.
A differenza dei TP, che vedono il muscolo come generatore di dolore, sono state ipotizzate nuove possibili sorgenti.
NEURITE: L’infiammazione del nervo periferico potrebbe generare un area di dolore in un muscolo che si presenta strutturalmente e fisiologicamente sano.
DOLORE RIFERITO: una problematica tissutale profonda (p.e. alle strutture vertebrali), evocata da un iniezione salina sperimentale, si accompagna a dolore riferito in una zona lontana. I TP potrebbero essere legati a questi meccanismi che il sistema nervoso centrale impiega per elaborare le informazioni di pericolo.
In conclusione posso dire che ho voluto smontare la teoria dei trigger point per fare spazio alle nuove ipotesi di lavoro che la ricerca dovrà affrontare nei prossimi anni. Se non ci liberiamo di questa zavorra, non saremo liberi di esplorare i nuovi orizzonti diagnostici e terapeutici che inevitabilmente si apriranno nei prossimi anni.
COME AFFRONTARE IL PROBLEMA DELLA “TENSIONE MUSCOLARE”

Come ogni altro aspetto nelle problematiche neuro-muscolo-scheletriche, non dobbiamo mai fermarci a ragionare in ottica strutturale. Non esiste un problema muscolare, uno osseo, uno nervoso. Le strutture, i sistemi e i tessuti sono fortemente integrati e interconnessi. Dobbiamo inoltre allargare la sfera diagnostica prendendo in considerazione gli aspetti psicologici e sociali, che concorrono al problema TANTO QUANTO quelli strutturali. E di questo ancora non siamo pienamente consapevoli.
Se guardiamo il problema con un’ottica di questo tipo, appare chiaro perché tra le opzioni terapeutiche disponibili per questo problema ci sia, per esempio, l’esercizio aerobico (4).
Ma anche altre forme di esercizio fisico si sono rivelate altrettanto efficaci, per esempio lo stretching, il rinforzo muscolare, esercizi propriocettivi e di controllo neuromuscolare (5).
Fare attività fisica ha innumerevoli benefici non solo per le persone “sane”, ma anche e soprattutto per coloro che stanno soffrendo e che sono in una condizione di vulnerabilità. Non occorre aspettare di guarire per fare esercizio, bisogna fare esercizio per guarire. Anche di questo non siamo ancora pienamente convinti, o forse non abbiamo il supporto della classe medica per attuare il cambiamento culturale che sarebbe necessario per trasformare questa verità in pratica clinica quotidiana.
Prescrivere esercizio fa parte del lavoro del Fisioterapista moderno, che potrà educare, consigliare e dosare la tipologia più adeguata alle esigenze del suo paziente.
Quindi non perderti nelle miriadi di trattamenti passivi che ti vengono proposti. Rimboccati le maniche, affidati a un bravo Fisioterapista e comincia il tuo percorso riabilitativo basato sulle evidenze!
1. Myburgh C, Larsen AH, Hartvigsen J.
A systematic, critical review of manual palpation for identifying myofascial trigger points: evidence and clinical significance
Arch Phys Med Rehabil, 2008, vol.89 (pg.1169-76)
2. Rickards LD.
The effectiveness of non-invasive treatments for active myofascial trigger point pain: a systematic review of the literature
Int J Osteopathic Med, 2006, vol.9 (pg.120–36)
3. John L. Quintner, Geoffrey M. Bove, Milton L. Cohen
A critical evaluation of the trigger point phenomenon
Rheumatology, Volume 54, Issue 3, March 2015, Pages 392–399,
4. Sara Ahmed, Shereen Khattab, Chris Haddad, Jessica Babineau, Andrea Furlan, Dinesh Kumbhare
Effect of aerobic exercise in the treatment of myofascial pain: a systematic review
J Exerc Rehabil. 2018 Dec 27;14(6):902-910.
5. María José Guzmán-Pavón, Iván Cavero-Redondo, Vicente Martínez-Vizcaíno, Rubén Fernández-Rodríguez, Sara Reina-Gutierrez, Celia Álvarez-Bueno
Effect of Physical Exercise Programs on Myofascial Trigger Points-Related Dysfunctions: A Systematic Review and Meta-analysis
Pain Med. 2020 Nov 1;21(11):2986-2996
Dolore all’anca: ti hanno diagnosticato una FAI
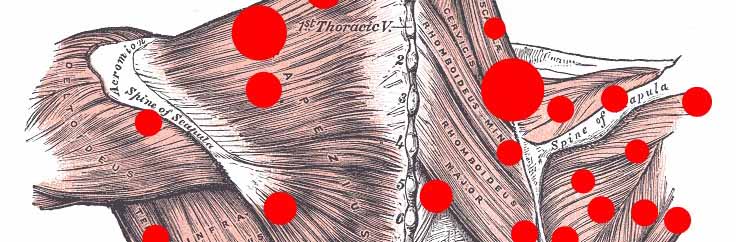
Sindrome da impingement femoro acetabolare (FAI syndrome)
Il dolore all’anca è il sintomo comune di una moltitudine di patologie sottostanti che possono colpire sia giovani che anziani. Oggi ti parlerò della sindrome da impingement femoro-acetobalre o FAI (dall’inglese femoro-acetabular impingement).
Quando si parla di impingement, si fa riferimento ad un “conflitto”, ovvero un contatto anomalo tra due superfici anatomiche. Nel caso della FAI, si tratta di due superfici osse, ovvero la testa del femore (o meglio la giunzione tra testa e collo del femore) e l’acetabolo (ovvero la cavità concava che accoglie la testa del femore).
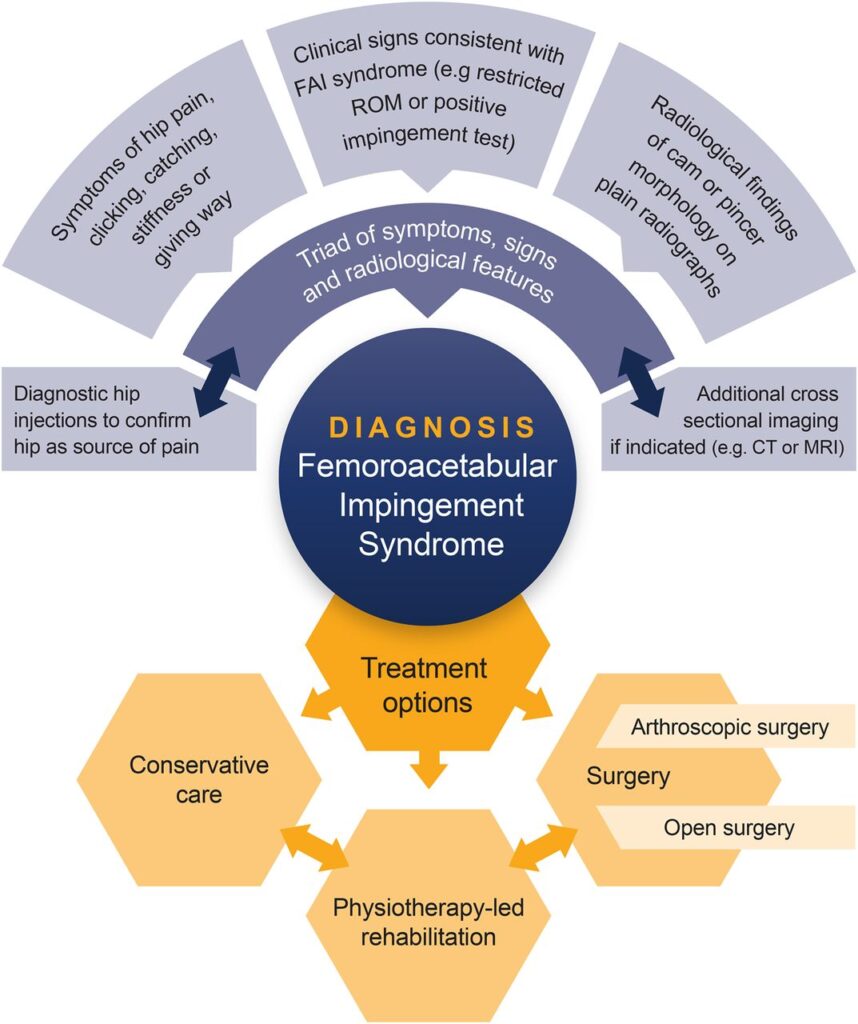
Si può parlare di FAI in presenza di:
- Sintomi (principalmente dolore)
- Segni clinici (zoppia, riduzione dei gradi di movimento)
- Riscontri radiografici
Se manca anche uno solo di questi punti, non possiamo parlare di FAI.
La FAI è presente nel 49% dei casi di dolore all’anca [1]. Colpisce solitamente giovani adulti (18-50) e si presenta con un dolore invalidante, scarsa qualità della vita e difficoltà nell’attività fisica e sportiva.
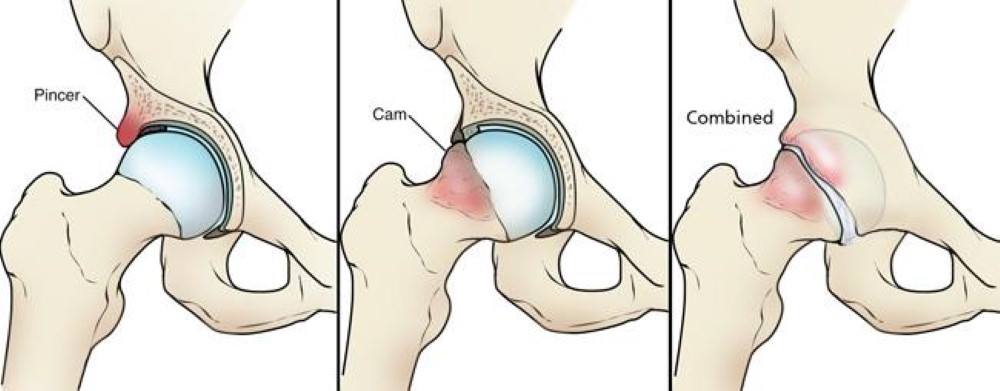
Esistono 3 tipologie di FAI:
- CAM: formazione ossea nella giunzione tra testa e collo femorale
- PINCER: in presenza di un acetabolo profondo o retroverso
- MISTA: in cui sono presenti entrambe le morfologie
 La morfologia Cam è identificata nel 25% dei casi (1 su 4) in atleti asintomatici.
La morfologia Cam è identificata nel 25% dei casi (1 su 4) in atleti asintomatici.
In non atleti sintomatici la forma CAM è presente nel 50% dei casi (1 su 2).
Negli atleti è presente nei due terzi dei casi, indipendentemente dalla presenza di sintomi [1, 2].
Se viene riscontrata una morfologia CAM in un paziente senza sintomi, non possiamo certamente parlare di FAI.
Moltissimi dei riscontri di una radiografia, come vedi, sono assolutamente normali e da soli non permettono una diagnosi di FAI.
La CAM è causata probabilmente da un disordine di movimento. Si pensa sia dovuta ad una richiesta funzionale importante in una fase della crescita in cui sono ancora attive le cartilagini di accrescimento. Carichi importanti, ripetuti, in flessione e rotazione, sembrerebbero essere all’origine di questa alterazione morfologica.
Può essere associata ad una serie di patologie dei tessuti molli intra articolari, alcuni dei quali sembrano essere una parte rilevante del problema. Stiamo parlando di lacerazione del labbro acetabolare e di difetti cartilaginei, lacerazioni legamentose e lesioni del midollo osseo. Tra queste la più rilevante sembra essere il difetto cartilagineo, visto che le altre condizioni sono presenti in maniera diversa anche nei soggetti asintomatici [3].
Fig. 1 – The Warwick Agreement on femoroacetabular impingement syndrome (FAI syndrome): an international consensus statement
Presentazione clinica
Solitamente c’è una storia di dolore relativamente lunga, ovvero 3 anni o più. Si potrebbero sentire schiocchi e blocchi, ma anche una sensazione di cedimento. Ci può essere dolore nei cambi di direzione che prevedono una rotazione dell’anca.
Un altro elemento che può aggravare la sintomatologia è stare seduti a lungo.
Sono presenti deficit di forza in tutti i piani di movimento, con particolare rilievo all’adduzione, che risente in maniera significativa.
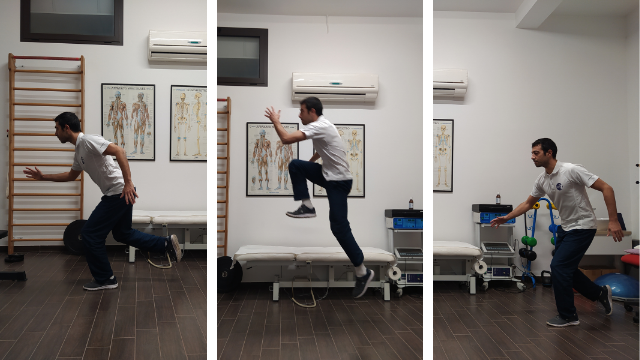
Alcuni test funzionali ci possono aiutare a identificare un problema di FAI, comparando il lato colpito con il lato sano:
Single leg hop for distance
Side bridge endurance
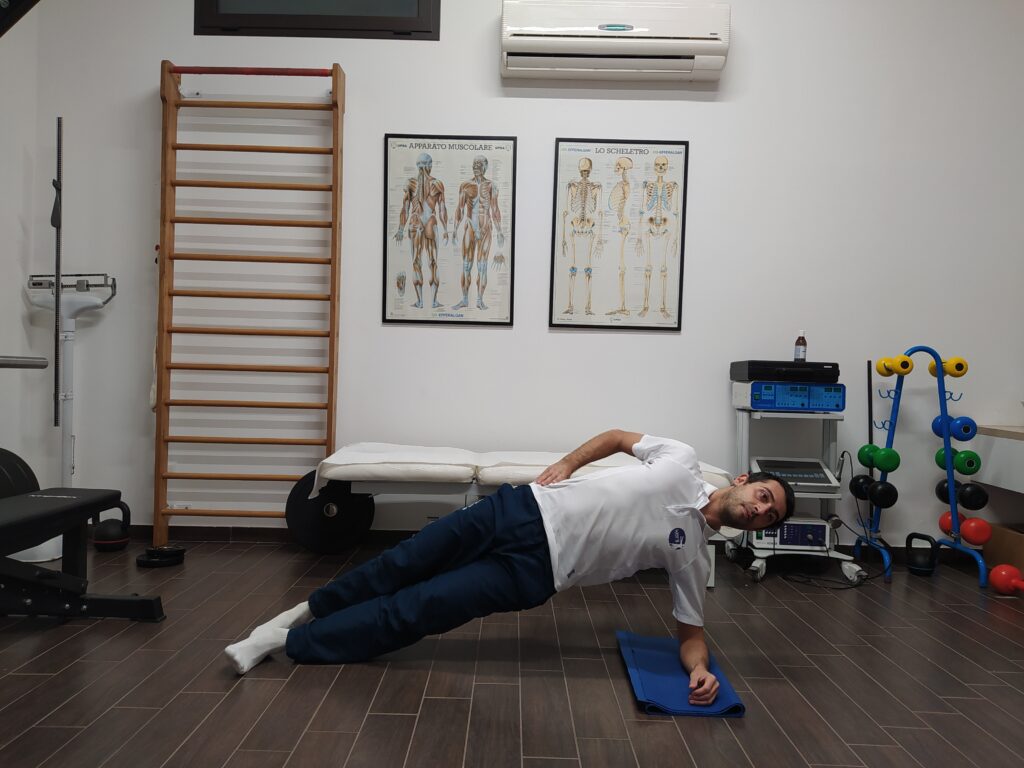
Single-leg rise test

Single-leg squatting
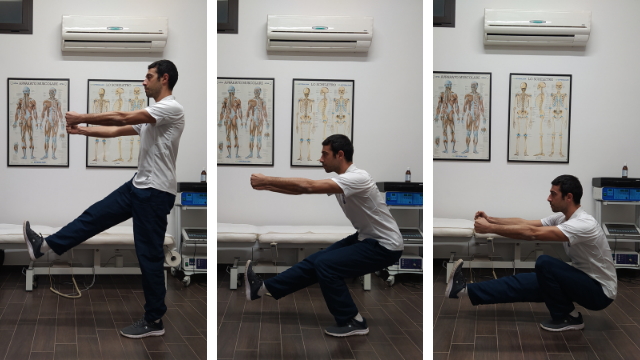
Trattamento
Le opzioni di trattamento prevedono:
- Fisioterapia (trattamento conservativo)
- Chirurgua
Negli ultimi anni la chirurgia si è imposta come trattamento di prima scelta nella patologia d’anca. Tuttavia l’efficacia di questa scelta terapeutica rimane tuttora incerta. Per cui il primo intervento deve sempre essere quello riabilitativo conservativo, ovvero un percorso terapeutico guidato da un Fisioterapista. Una scelta meno costosa e meno rischiosa di un intervento chirurgico, ma non certamente meno efficace.
Due recenti studi clinici randomizzati controllati (RCTs) hanno confrontato la chirurgia con il trattamento fisioterapico per la FAI [4,5]. In entrambi questi studi la differenza riscontrata a livello della qualità della vita a 12 mesi dall’intervento era così piccola da non giustificare i costi e i rischi di un intervento chirurgico.
Rinforzo muscolatura dell’anca
Una componente chiave del trattamento conservative per la FAI è il rinforzo della muscolatura dell’anca.
L’intervento deve seguire le regole base dell’allenamento per la forza, personalizzando il carico e il volume di lavoro in base al livello del soggetto. Le variabili in gioco sono il numero di ripetizioni, il numero di serie, il recupero tra le serie, il tempo sotto tensione (TUT), la frequenza settimanale e il range di movimento.
Rinforzo muscolatura del tronco
Una muscolatura del tronco debole, può causare riorganizzazioni posturali che possono mettere il bacino in una condizione di lavoro sfavorevole per l’anca, aumentandone le forze di contatto.
Ricordati che l’anca si trova nel bacino e la posizione del bacino è frutto dell’equilibrio tra i suoi muscoli, chiamati nel loro complesso “core”.
Il controllo del tronco diventa quindi un elemento importante da non sottovalutare nella gestione di una FAI syndrome.
Educazione
Il dolore persistente ha un andamento imprevedibile, per cui non devi spaventarti se dopo un periodo di miglioramento si verifica una “riaccensione” dei sintomi. Non significa che c’è stato un problema strutturale, che la tua anca sia danneggiata o che il percorso fatto fin ora non è servito a niente.
È del tutto normale che il dolore abbia delle oscillazioni cicliche. Ma il frutto del tuo lavoro riabilitativo, non si quantifica solo con la presenza o meno del dolore. Un articolazione più mobile, una muscolatura più forte e una migliore coordinazione muscolare sono tutti elementi indispensabili per la salute della tua anca.
Aggiungi una buona dose di attività cardiovascolare di tuo gradimento, tipo la camminata, la corsa, il nuoto, la bicicletta, il ballo, ecc… per migliorare la tua efficienza cardio-respiratoria e il tuo profilo ormonale.
Sono tutti elementi che spostano l’ago della bilancia a favore della tua salute. Non pensare solo alla tua articolazione, pensa che il dolore è il risultato di complesse interazioni tra il tuo corpo, la tua mente e l’ambiente che ti circonda.
REF
[1] Mascarenhas VV, Rego P, Dantas P, Morais F, McWilliams J, Collado D, et al. Imaging prevalence of femoroacetabular impingement in symptomatic patients, athletes, and asymptomatic individuals: a systematic review. Eur J Radiol 2016; 85(1):73e95
[35] Frank JM, Harris JD, Erickson BJ, Slikker 3rd W, Bush-Joseph CA, Salata MJ, et al. Prevalence of femoroacetabular impingement imaging findings in asymptomatic volunteers: a systematic review. Arthrosc J Arthrosc Relat SurgeOff Publ Arthrosc Assoc North Am Int Arthrosc Assoc 2015;31(6):1199e204.
[3] Heerey JJ, Kemp JL, Mosler AB, Jones DM, Pizzari T, Souza RB, et al. What is the prevalence of imaging-defined intraarticular hip pathologies in people with and without pain? A systematic review and meta-analysis. Br J Sports Med 2018; 52(9):581e93.
[4] Griffin DR, Dickenson EJ, Wall PDH, Achana F, Donovan JL, Griffin J, et al. Hip arthroscopy versus best conservative care for the treatment of femoroacetabular impingement syndrome (UK FASHIoN): a multicentre randomised controlled trial. Lancet 2018;391(10136):2225e35.
[5] Diamond LE, Dobson FL, Bennell KL, Wrigley TV, Hodges PW, Hinman RS. Physical impairments and activity limitations in people with femoroacetabular impingement: a systematic review. Br J Sports Med 2015;49(4):230e42.
Chirurgia del menisco – il superPLACEBO
MENISCECTOMIA: IL SUPER PLACEBO
VIAGGIO ALLA SCOPERTA DEI MECCANISMI NASCOSTI DELLA MEDICINA
Parto col dire che ogni anno, solo negli USA, vengono eseguiti oltre mezzo milione di interventi chirurgici di artroscopia del ginocchio per meniscectomia parziale da rottura degenerativa del menisco (1).
Sono numeri importanti che implicano una spesa altrettanto importante per il sistema sanitario di una Paese.

E se ti dicessi che l’efficacia di questo tipo di chirurgia è paragonabile a quella di una “finta” chirurgia?
Proprio così. E lo sappiamo da molti anni. Dimostrato con numerosi studi.
Ma sappiamo bene che le nuove scoperte scientifiche si impongono nel mondo clinico con un ritardo medio di circa trent’anni. Ciò significa che tra trent’anni la Chirurgia di menisco verrà vista come qualcosa di arcaico e inutile, paragonabile ai salassi e all’elettroshock.
Ma oggigiorno non solo è attuale, ma è anche il core business della Chirurgia Ortopedica.
IL CORPO – UNA MACCHINA PERFETTA….. ne siamo sicuri?
Occorre ribadire alcuni concetti fondamentali prima di addentrarci nelle valutazioni di questi dati.
Il modello biomeccanico che ancora regna sovrano nella Medicina ci porta a pensare che se qualcosa si rompe, DEBBA essere aggiustato perchè tutto ritorni alla normalità. Seguendo questa linea di pensiero la chirurgia RIPARATIVA si è fatta strada nelle menti, nelle articolazioni e nelle risorse di interi paesi.
Ma come ho spiegato più volte, noi non siamo macchine. Siamo organismi viventi che si sono evoluti grazie alle incredibili capacità di adattamento che ci contraddistinguono e che ci differenziano dai robot.
 Eppure quante volte avete sentito dire che il corpo “è una macchina perfetta”? Sicuramente è una frase che fa parte del linguaggio comune per esprimere la meravigliosa complessità che contraddistingue il nostro organismo, ma in essa è racchiuso il seme della “gramigna biomeccanica”.
Eppure quante volte avete sentito dire che il corpo “è una macchina perfetta”? Sicuramente è una frase che fa parte del linguaggio comune per esprimere la meravigliosa complessità che contraddistingue il nostro organismo, ma in essa è racchiuso il seme della “gramigna biomeccanica”.
Il nostro organismo è in grado di modificare la propria struttura in relazione alle richieste dell’ambiente in cui vive. E non sto parlando di evoluzione Darwiniana che richiede milioni di anni di adattamento, ma cambiamenti che possono accadere nell’arco di qualche anno.
Facciamo qualche esempio di adattamento per capirne la portata.
Qualche settimana di immobilità di un braccio e non sarete più in grado di muoverlo come prima. Inoltre la massa muscolare sarà dimezzata, significa che il vostro braccio sarà la metà dell’altro.
Qualche anno di allenamento e il vostro corpo modificherà la sua composizione corporea, avrete maggiori quantità di tessuto muscolare e minori depositi di tessuto adiposo. Il vostro peso corporeo e la vostra immagine potrebbero subire notevoli cambiamenti.
 Qualche mese di allettamento e non sarete più in grado di camminare, lavarvi e andare al bagno in autonomia. Avrete una serie di problemi alla pelle, all’apparato respiratorio, al sistema digerente e al sistema nervoso. Tutto questo è conosciuto come “sindrome da allettamento”.
Qualche mese di allettamento e non sarete più in grado di camminare, lavarvi e andare al bagno in autonomia. Avrete una serie di problemi alla pelle, all’apparato respiratorio, al sistema digerente e al sistema nervoso. Tutto questo è conosciuto come “sindrome da allettamento”.
Negli atleti che svolgono sport di lancio, come il baseball, le ossa del braccio dominante diventano più spesse e più resistenti del braccio non dominante.
Come vedi fare o non fare qualcosa, comporta comunque un adattamento, un cambiamento proporzionato alle richieste dell’ambiente. Non esiste una situazione di equilibrio stabile, ma una condizione in perenne mutamento che ci consente di rallentare o accelerare i naturali processi di invecchiamento.
 DISABILITA – O SUPER ABILITA?
DISABILITA – O SUPER ABILITA?
Ti farò un elenco di persone reali cosiddette “disabili”, tratte dalla pagina instagram di adammeakins.
Stuart Jamieson – Scotland – Spina bifida e metà gabbia toracica mancante – Campione di Stacco (solleva un bilancere con 286kg!!)
Jessica Ashwood – Australia – Scoliosi Severa – Nuotatrice Olimpica
Krystal Cantu – USA – Amputazione di un braccio in seguito ad un incidente stradale – Sollevamento pesi, ha migliorato i suoi personal record in seguito all’incidente.
Clay Stephens – Australia – Sindrome di Poland, mancanza congenita del Gran pettorale – Ginnasta Olimpico
 Jacques Machado – Brasile – sindrome della banda amniotica, mancanza congenita delle dita di una mano – campione di Brazilian Jiu Jitsu
Jacques Machado – Brasile – sindrome della banda amniotica, mancanza congenita delle dita di una mano – campione di Brazilian Jiu Jitsu
 Potrei andare avanti all’infinito, per citare i tantissimi campioni sportivi che ogni 4 anni gareggiano alle Paralimpiadi. Queste gare sono occasione unica per vedere come “la struttura sia subordinata alla funzione”. In barba a tutti quelli che vedono le alterazioni morfologiche come qualcosa di pericoloso e limitante.
Potrei andare avanti all’infinito, per citare i tantissimi campioni sportivi che ogni 4 anni gareggiano alle Paralimpiadi. Queste gare sono occasione unica per vedere come “la struttura sia subordinata alla funzione”. In barba a tutti quelli che vedono le alterazioni morfologiche come qualcosa di pericoloso e limitante.
CAMBIAMENTI STRUTTURALI
Nel nostro corpo ogni cellula, tessuto e organo ha una precisa funzione che permette un armonioso funzionamento dell’organismo e gli consente di espletare le principali funzioni vitali.
Per quanto riguarda l’apparato locomotore, la forma delle articolazioni determina il tipo di movimento che quel segmento osseo potrà effettuare.
I menischi sono degli “optional” che servono a migliorare la congruità delle superfici articolari. Abbiamo due menischi in ogni ginocchio.
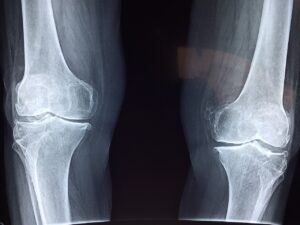 Questi tessuti, come tutti gli altri del resto, tendono a modificarsi nel tempo e, invecchiando, possono dare origine a delle lesioni, ovvero delle rotture. Questo fenomeno è del tutto normale, tanto che a cinquant’anni un soggetto su due presenta un quadro di questo tipo.
Questi tessuti, come tutti gli altri del resto, tendono a modificarsi nel tempo e, invecchiando, possono dare origine a delle lesioni, ovvero delle rotture. Questo fenomeno è del tutto normale, tanto che a cinquant’anni un soggetto su due presenta un quadro di questo tipo.
Ma questo NON SIGNIFICA CHE CI SIA DOLORE o che quel GINOCCHIO SIA PROBLEMATICO.
Sfortuna vuole che se doveste avere male al ginocchio e incontrate un Chirurgo dal bisturi facile, i risultati della vostra risonanza giocheranno a vostro sfavore, rendendovi i candidati ideali per una bella chirurgia artroscopica.
Solitamente i chirurghi si limitano a dare una ripulita ai tessuti, il cosiddetto “debridement”, eliminando micro frammenti o parti di menisco.
A volte si esegue una vera e propria riparazione, andando a “ricucire” i due lembi lesionati.
CHIRURGIA PLACEBO
Fortunatamente per la ricerca, esistono gli studi comparativi che mettono a confronto un intervento “vero” con uno falso. Nell’intervento vero viene eseguita la riparazione, mentre in quello falso vengono soLo eseguiti i fori per far credere ai pazienti che l’intervento sia stato fatto realmente.
Vi metterò in calce uno di questi studi (2).
Si è dimostrato che la chirurgia in questione non ha avuto maggiori benefici di quella “finta” nei 2, 6 e 12 mesi successivi all’intervento, per quanto riguarda i sintomi cosiddetti “meccanici” del ginocchio.
Questo risultato ci insegna diverse cose:
- che i sintomi “meccanici” non sono dovuti a un problema “meccanico”
- che troppo spesso mettiamo in relazione causa-effetto dei fenomeni che sono solo correlati.
- che alcuni pazienti con chirurgia “finta” migliorano dopo l’intervento
Ma com’è possibile che un intervento FINTO alcuni pazienti migliorano?
SUPERPLACEBO
Il placebo è una finzione, una messa in scena che serve a studiare i meccanismi terapeutici specifici di un intervento. La differenza terapeutica che otteniamo tra un intervento vero ed uno placebo corrisponde all’efficacia specifica di quel trattamento in questione.
Sappiamo che non esiste un effetto placebo, ma TANTI effetti placebo.
Esistono delle caratteristiche che conferiscono POTERE PLACEBO:
- complessità
- costo
- ritualità
 La Chirurgia è il SUPER PLACEBO proprio perchè possiede queste caratteristiche ai massimi livelli.
La Chirurgia è il SUPER PLACEBO proprio perchè possiede queste caratteristiche ai massimi livelli.
É un intervento costoso, complesso e con una fitta rete di rituali (visita, preparazione, intervento, post-intervento, riabilitazione, visita di controllo).
Ecco spiegato come mai anche coloro i quali ricevono una chirurgia “finta” possono migliorare la loro condizione. Certamente non a causa dell’intervento, ma per diversi altri motivi di cui vi parlerò in un altro articolo dedicato al placebo.
CONCLUSIONE
Non esiste una relazione di causalità tra i sintomi meccanici e i riscontri della risonanza.
Non esistono evidenze che la chirurgia riparativa di menisco sia efficace nella risoluzione di questi sintomi.
La struttura del nostro corpo è subordinata alla funzione; per cui non preoccuparti dei risultati della tua RMN, ma preoccupati dei risultati delle tue performance.
 Chiedi sempre al tuo Medico o al tuo Fisioterapista le alternative terapeutiche e sentiti libero di scegliere in base alle tue priorità!
Chiedi sempre al tuo Medico o al tuo Fisioterapista le alternative terapeutiche e sentiti libero di scegliere in base alle tue priorità!
- Margaret J Hall, Alexander Schwartzman, Jin Zhang, Xiang Liu – Ambulatory Surgery Data From Hospitals and Ambulatory Surgery Centers: United States, 2010 – Natl Health Stat Report
- Raine Sihvonen, MD, PhD, Martin Englund, MD, PhD, Aleksandra Turkiewicz, MSc – Mechanical Symptoms and Arthroscopic Partial Meniscectomy in Patients With Degenerative Meniscus Tear – A Secondary Analysis of a Randomized Trial, 2016

L’esercizio “sbagliato” esiste?
L’esercizio SBAGLIATO esiste?
 Sono nato e cresciuto in palestra, e il mito dell’esercizio sbagliato mi ha accompagnato per molti anni. In alcuni periodi della mia vita, ho anche creduto esistesse davvero! Ma poi ho capito che la faccenda non era così semplice da poter essere racchiusa in due categorie: esercizi giusti ed esercizi sbagliati. Non è assolutamente corretto ragionare in questi termini e ora provo a spiegarti il perché.
Sono nato e cresciuto in palestra, e il mito dell’esercizio sbagliato mi ha accompagnato per molti anni. In alcuni periodi della mia vita, ho anche creduto esistesse davvero! Ma poi ho capito che la faccenda non era così semplice da poter essere racchiusa in due categorie: esercizi giusti ed esercizi sbagliati. Non è assolutamente corretto ragionare in questi termini e ora provo a spiegarti il perché.
Il carico di lavoro
Qualsiasi esercizio deve essere fatto con i giusti criteri, con la giusta “posologia” per fare l’esempio del farmaco. Occorre dosare il carico, le serie, le ripetizioni, il ritmo di esecuzione e l’ampiezza di movimento. Grazie all’enorme adattabilità del corpo umano, se rispetti questi criteri, potrai affrontare qualsiasi tipo di esercizio in tutta sicurezza.
 Eseguire il cosiddetto “ponte cervicale” diventa un esercizio “sbagliato” se lo fai senza un adeguata preparazione. Il tuo collo deve avere le risorse per poter gestire quel carico. Ma quello che è troppo per una persona, è troppo poco per un’altra. I lottatori, infatti, utilizzano quotidianamente questi esercizi nel loro riscaldamento, senza complicazioni di nessun tipo.
Eseguire il cosiddetto “ponte cervicale” diventa un esercizio “sbagliato” se lo fai senza un adeguata preparazione. Il tuo collo deve avere le risorse per poter gestire quel carico. Ma quello che è troppo per una persona, è troppo poco per un’altra. I lottatori, infatti, utilizzano quotidianamente questi esercizi nel loro riscaldamento, senza complicazioni di nessun tipo.
Quindi l’unica cosa che puoi sbagliare è il carico, non il tipo di esercizio.
Per gestire in maniera intelligente le variabili dell’allenamento, fai affidamento ai professionisti del movimento, come i Laureati in Scienze motorie o i fisioterapisti.
Focus attentivo
Qualsiasi movimento deve essere eseguito nella maniera più naturale e rilassata possibile e per far questo devi usare bene i muscoli, ma anche la testa !
Se stai seguendo un percorso riabilitativo e la tua attenzione è rivolta a raggiungere un obiettivo (esterno), sarà meno focalizzata sulle parti del corpo dolenti (interno) e questo è un grandissimo vantaggio se siamo di fronte ad una problematica cronica.
Se soffri di dolore da molto tempo, infatti, il tuo movimento sarà sempre rigido perché il sistema nervoso è in modalità “protettiva”, ovvero con una quantità di tensione muscolare eccessiva dovuta alla paura del dolore.
In questo contesto risulta fondamentale cambiare prospettiva e spostare l’attenzione da quella parte del corpo che fin ora ti ha impedito di muoverti con naturalezza. Adottare un focus attentivo esterno è di grande aiuto quando si impara un movimento nuovo o quando si re-impara un movimento, come nelle prime fasi della riabilitazione.
Facciamo un esempio pratico per chiarire il concetto:
Per farti fare uno squat (accosciarsi sulle gambe), posso fornirti due tipi di indicazioni:
Focus interno: estendi la colonna vertebrale attivando la muscolatura della schiena, mantieni l’estensione lombare e fletti anca, ginocchio e caviglia muovendo il peso del tuo corpo indietro, verso il tallone.
Focus esterno: ti metto una sedia e ti chiedo di avvicinare il tuo bacino alla sedia e tornare su.
Capisci bene che questa seconda modalità, non solo è più semplice da comprendere, ma è anche più efficace nel raggiungimento del nostro obiettivo principale, ossia diminuire il dolore e favorire una migliore funzionalità.
Inoltre il focus interno sostiene l’idea di dover “controllare” il gesto tecnico e rinforza quella modalità di movimento che già di per se è rigida e iperprotettiva.
Un movimento corretto è un movimento naturale.
 Ogni esercizio deve essere finalizzato ad un compito e quest’ultimo deve essere significativo, ovvero quanto più vicino al tipo di attività a cui vuoi ritornare. Per questo è necessario conoscere la tua storia per capire come orientare la riabilitazione in funzione dei tuoi interessi.
Ogni esercizio deve essere finalizzato ad un compito e quest’ultimo deve essere significativo, ovvero quanto più vicino al tipo di attività a cui vuoi ritornare. Per questo è necessario conoscere la tua storia per capire come orientare la riabilitazione in funzione dei tuoi interessi.
Fornire mille dettagli tecnici è del tutto controproducente, soprattutto nelle fasi di apprendimento di un nuovo esercizio. Ti porta solo confusione e frustrazione, perché quando impari un nuovo movimento non puoi riuscire a controllare troppe cose. Devi concentrarti su quelle principali. Man mano che prendi confidenza con l’esercizio, potrai raffinare la qualità del movimento e gestire qualche dettaglio tecnico in più.
 Se sei un principiante e sopraggiunge un problema durante gli esercizi, difficilmente sarà un problema legato alla tecnica esecutiva, ma molto più probabilmente sarà dovuto ad un carico di lavoro inadeguato, spesso eccessivo per le tue possibilità.
Se sei un principiante e sopraggiunge un problema durante gli esercizi, difficilmente sarà un problema legato alla tecnica esecutiva, ma molto più probabilmente sarà dovuto ad un carico di lavoro inadeguato, spesso eccessivo per le tue possibilità.
Ambito Sportivo
Il discorso non cambia molto in ambito sportivo.
Quando ero all’Università di Scienze Motorie e Sport, durante una lezione di pallacanestro, il Professore ci spiegò la corretta “tecnica” per tirare a canestro. Dopo aggiunse “come ogni tecnica, però, deve essere finalizzata al risultato (il canestro). Se la vostra tecnica è diversa ma ugualmente o maggiormente efficace, continuate a usare quella”.
La tecnica è subordinata al risultato. Non è necessaria, ma utile ad una causa.
Per questo motivo occorre orientare l’allenamento all’obiettivo specifico e poi sperimentare diverse tecniche per raggiungere quel risultato. Non esiste UNA tecnica valida in assoluto.
Solitamente la tecnica “corretta” è tale finchè non viene messa in discussione dai risultati di un’altra tecnica.
Pensa al salto in alto. Fino al 1968 la tecnica per saltare era quella dello scavalcamento ventrale, ovvero si saltava a pancia in giù. Quella era la giusta tecnica fin quando Dick Fosbury non vinse la medaglia d’oro ai giochi olimpici di Città del Messico saltando con una “nuova” tecnica, ovvero a pancia in su.

Tanto che oggi si parla di “stile Fosbury” ed è attualmente l’unica tecnica utilizzata in questo Sport.
Non voglio dire che l’insegnamento tecnico non serve a niente, ma è necessario capire che esistono diverse tecniche perché esistono fisici diversi con obiettivi diversi. Per cui l’insegnamento tecnico deve chiaramente essere proporzionato al compito che stiamo per effettuare.
Se sei un sollevatore Olimpico e stai per tentare di battere il tuo record di “strappo e slancio” il tuo livello tecnico deve essere di alto grado.
Ma se sei la “signora Maria” che deve migliorare il suo livello di forza fisica per riuscire a fare le scale senza fatica, il livello tecnico non ha la stessa rilevanza.
La qualità tecnica deve essere proporzionale al carico e alla complessità del gesto tecnico che voglio affrontare.
Il discorso cambia se pratichi una disciplina la cui finalità è proprio la corretta tecnica d’esecuzione, ad esempio la danza, la ginnastica e alcuni tipi di arti marziali. In questo caso la tecnica è sia mezzo sia fine.
Conclusione
Se escludiamo gli sport “tecnici”, e rimaniamo focalizzati sulla salute e il benessere, non esiste un modo “corretto” di eseguire un esercizio. Se l’obiettivo di quell’esercizio è chiaro, troverai la giusta strategia motoria per raggiungerlo.
La tecnica si modificherà autonomamente con la ripetizione e l’acquisizione di nuove competenze nel gesto che stai allenando. Più ti alleni e più sarai in grado di sentire il tuo corpo per raggiungere nuovi obiettivi.
La “giusta” tecnica, insomma, non deve essere la tua prima preoccupazione, né tantomeno deve impedirti di provare nuovi movimenti e sperimentare nuovi esercizi nel timore di non conoscerne tutti i segreti.
 L’organizzazione mondiale della sanità ha stabilito le linee guida sui livelli minimi di attività fisica raccomandata. Per la popolazione adulta (18-64 anni) è necessario:
L’organizzazione mondiale della sanità ha stabilito le linee guida sui livelli minimi di attività fisica raccomandata. Per la popolazione adulta (18-64 anni) è necessario:
- 150 minuti a settimana di attività cardiovascolare di moderata intensità oppure 75 minuti a settimana di attività vigorosa.
- 2 o più sessioni a settimana di attività legate alla forza muscolare
Se sei sedentario e c’è una cosa di cui ti dovresti preoccupare è quella di raggiungere questi obiettivi MINIMI. Scegli un attività che ti appassiona e portala avanti con gradualità e costanza. E se non ti senti a tuo agio, consulta un professionista qualificato.
Sei pronto?

Stabilizzare o non stabilizzare?
CORESTABILITY per il mal di schiena. È proprio la scelta giusta?
Ho trattato il mal di schiena in altri articoli e video. Oggi vorrei approfondire uno dei trattamenti più in voga negli ultimi anni, la corestability, ovvero un lavoro di rinforzo dei muscoli del “core”.
Cosa dice la letteratura scientifica in merito a questa forma di trattamento? Produce risultati significativi per il paziente? Ha delle controindicazioni?
Se vuoi saperne di più, continua a leggere questo articolo. Alla fine avrai gli strumenti per decidere se è un trattamento che fa per te!
COS’È IL CORE
Il “core” è il nucleo del nostro organismo, un termine inglese per indicare il centro del nostro tronco. In particolare il termine si riferisce ad una serie di muscoli, principalmente del comparto addominale, ma che includono anche quelli del bacino e delle gambe, per un totale di 29 muscoli.
 Sono muscoli che lavorano in sinergia per assicurare la stabilità della colonna vertebrale.
Sono muscoli che lavorano in sinergia per assicurare la stabilità della colonna vertebrale.
La corestability è una tematica diffusa in molti campi del movimento umano, dalla fisioterapia al mondo dello sport, dal trattamento del mal di schiena alla prevenzione degli infortuni. È un terreno comune a tutto ciò che riguarda la colonna vertebrale nelle sue più svariate declinazioni.
STABILITA DELLA COLONNA VERTEBRALE
Il ragionamento clinico che giustifica un intervento di corestability è l’ipotetica relazione tra il dolore cronico e l’instabilità della colonna vertebrale.
Purtroppo non esiste un consenso su come valutare questa presunta instabilità della colonna vertebrale, per cui mancano le fondamenta su cui costruire il resto del ragionamento clinico.
Cosa dobbiamo stabilizzare? Quanto dobbiamo stabilizzare? Come dobbiamo stabilizzarlo? L’intervento ha sortito dei risultati significativi?
 In inglese si dice “if you’re not measuring while assessing…. you’re guessing”, ovvero “se mentre stai valutando, non stai misurando, stai solo indovinando”.
In inglese si dice “if you’re not measuring while assessing…. you’re guessing”, ovvero “se mentre stai valutando, non stai misurando, stai solo indovinando”.
Vediamo da cosa dipende la stabilità della colonna vertebrale:
- Controllo neuromuscolare
- Sistema passivo: osseo e legamentoso
- Sistema attivo: muscolare
L’interazione biomeccanica tra componenti attive e passive è ulteriormente complicata dal controllo motorio mediato dal sistema nervoso e dai suoi meccanismi anticipatori (feedforward) e di reazione (feedback).
FEED FORWARD: L’ANTICIPAZIONE
Tutti i movimenti degli arti vengono preceduti da un’attivazione della muscolatura del core, con il fine di stabilizzare la colonna vertebrale e renderla pronta a diventare la struttura portante del movimento.
I muscoli che hanno assunto il ruolo di protagonista in questa visione, sono il trasverso dell’addome e i muscoli obliqui interni.
 Il meccanismo anticipatorio, però, non è uguale per tutti. Non esiste un criterio per valutare quanto tempo prima si debbano “attivare” questi muscoli prima di un movimento. Sono stati effettuati molti studi per stabilire se esista un tempo di anticipazione “normale” ed uno patologico, ma non è stato possibile stabilirlo, perché i soggetti “sani” mostrano tempi di attivazione del tutto differenti.
Il meccanismo anticipatorio, però, non è uguale per tutti. Non esiste un criterio per valutare quanto tempo prima si debbano “attivare” questi muscoli prima di un movimento. Sono stati effettuati molti studi per stabilire se esista un tempo di anticipazione “normale” ed uno patologico, ma non è stato possibile stabilirlo, perché i soggetti “sani” mostrano tempi di attivazione del tutto differenti.
Nel caso di pazienti con mal di schiena, alcuni studi hanno rilevato un pattern di attivazione “ritardato”. Hanno quindi erroneamente associato questo dato come causa del mal di schiena, ma in realtà è solo una conseguenza del dolore cronico, che causa alterazioni non solo nel timing di attivazione muscolare, ma in moltissime altre componenti del corpo (metabolismo, ormoni, schema corporeo, umore, infiammazione, ecc…).
Riconoscere una correlazione tra il timing di attivazione dei muscoli addominali e il mal di schiena è una cosa. Stabilire che questo timing sia alla base del mal di schiena cronico è tutt’altra faccenda.
Inoltre non ci sono evidenze valide che un allenamento mirato all’attivazione e al rinforzo di questi muscoli, si accompagni ad una modificazione del timing di attivazione.
STABILIZZARE PRIMA DI MUOVERSI
I pazienti con mal di schiena cronico, ovvero che hanno dolore da più di tre mesi (ma spesso si parla di anni), sono spesso in uno stato di allarme. Il loro sistema nervoso si sente minacciato (vedi articolo sul dolore per approfondire) e quindi mette in atto una serie di meccanismi “protettivi”. Tra questi rientra un’eccessiva attivazione muscolare nella zona interessata che sostiene il dolore e li fa sentire rigidi e bloccati.
L’ultima cosa di cui hanno bisogno è una diagnosi di instabilità e un trattamento mirato a creare un “corsetto” muscolare per dare una presunta “protezione vertebrale”.

Si rinforzerà il messaggio di vulnerabilità della colonna vertebrale e quindi il sistema nervoso si sentirà ancor più minacciato, in un circolo vizioso che alimenta la paura del movimento e toglie la scioltezza tipica del gesto spontaneo.
Occorre lavorare in un tutt’altra direzione e fornire alla colonna vertebrale la possibilità di riscoprire le sue meravigliose possibilità di movimento, in un contesto di rassicurazione che scongiuri l’ipervigilanza tipica del dolore persistente.
Tramite un percorso dosato e graduale bisognerà aumentare la tolleranza al carico esponendo il paziente ad ogni tipo di movimento, da quelli “sicuri” fino a quelli che ritiene a torto “sbagliati”.
Non esistono movimento “scorretti”, bensì condizioni fisiche inadeguate!
ALLENARE GLI ADDOMINALI
Esiste ancora qualcuno che allena gli addominali per perdere la pancia. Ma di questo mi occuperò in un altro articolo…
Se invece utilizzi qualche esercizio di corestability in un programma di preparazione fisica generale, allora sei sulla buona strada. Questi esercizi solitamente prevedono una contrazione isometrica dei muscoli del comparto addominale, che è il modo più intelligente di allenare questi muscoli.
Chiariamo questo concetto.
Per fare un esempio, la verticalità dell’albero maestro di una barca a vela è mantenuta dalle sàrtie (le cime poste lateralmente), che devono essere tese in egual misura. Se da un lato una sàrtia si accorcia, l’albero si inclinerà.
I muscoli stabilizzatori hanno la stessa funzione, si contraggono senza movimento (senza cioè accorciarsi). Soprattutto gli strati muscolari più profondi, sono “progettati” per contrazioni muscolari blande, ma di lungo periodo.
Utilizzare contrazioni isometriche per il rinforzo addominale, quindi, è un modo di rispettare la natura e la funzione di questi muscoli.
Se pensate all’addome scolpito dei ballerini, capirete che non servono centinaia di ripetizioni di “crunch” per il rinforzo di questa zona. Qualsiasi movimento degli arti comporta un lavoro del core.
 Quasi tutti gli esercizi a corpo libero stimolano questo comparto muscolare, ma in maniera specifica, ovvero in relazione al movimento o allo sport che praticate.
Quasi tutti gli esercizi a corpo libero stimolano questo comparto muscolare, ma in maniera specifica, ovvero in relazione al movimento o allo sport che praticate.
Sviluppare il controllo del core in posizione supina (o nelle altre posture utilizzate nei protocolli di corestability), non vi permetterà di utilizzare questa abilità nei gesti della vita quotidiana o nello sport. Il controllo del tronco è una funzione altamente specifica che si allena in maniera del tutto automatica quando praticate esercizi di qualunque natura.
DOLORE CINGOLO PELVICO
Esiste, tuttavia, un dolore ben specifico, localizzato intorno al sacro, che potrebbe beneficiare di un intervento di rinforzo della muscolatura addominale profonda. È un parente stretto della lombalgia, ma non coinvolge la colonna vertebrale, ma il bacino. Le articolazioni sacro-iliache hanno una limitata capacità di movimento (circa 2 mm) e “soffrono” di una condizione di eccessiva mobilità.
Circa il 20% delle donne in gravidanza può soffrire di questo dolore, chiamato “pelvic girdle pain” PGP, per cui è altamente consigliato un piano di esercizi specifico nel post-partum, basato su esercizi di stabilizzazione del cingolo pelvico.
In questo video vi parlo del PGP, che è un mal di schiena diverso dalla più comune lombalgia.
CONCLUSIONE
Se hai mal di schiena cronico, non è detto che tu abbia un problema di stabilità vertebrale.
Un protocollo esclusivo di corestability non ha nessuna logica, nè riabilitativa nè di aumento delle performance sportive.
Esercizi di stabilizzazione statica e dinamica hanno senso soprattutto nei problemi del cingolo pelvico che colpiscono le donne in gravidanza.
Qualsiasi attività a corpo libero prevede un attivazione ed un rinforzo dei muscoli addominali, per cui non c’è necessità di massacrarsi di esercizi specifici.
Usa il buon senso, dai fiducia al tuo corpo e muoviti con naturalezza.
Kenji
Approfondimenti
Hodges, & Richardson. Inefficient muscular stabilization of the lumbar spine associated with low back pain: a motor control evaluation of transversus abdominis. Spine 1996; 21(22): 2640–2650.
Hodges, & Richardson. Altered trunk muscle recruitment in people with low back pain with upper limb movement at different speeds. Archives of physical medicine and rehabilitation 1999; 80(9): 1005–12.
Vasseljen, Ottar, Unsgaard-Tøndel, M., Westad, C., & Mork, P. J. Effect of core stability exercises on feed-forward activation of deep abdominal muscles in chronic low back pain: a randomized controlled trial. Spine 2012; 37(13): 1101–8
F. Mannion,1 N. Pulkovski,2 V. Toma2 and H. Sprott2 Abdominal muscle size and symmetry at rest and during abdominal hollowing exercises in healthy control subjects J. Anat. (2008) 213, pp173–182 008
Ottar Vasseljen a, Anne M. Fladmark a,b, Christian Westad a, Hans G. Torp Onset in abdominal muscles recorded simultaneously by ultrasound imaging and intramuscular electromyography Journal of Electromyography and Kinesiology 19 (2009) e23–e31
Eyal Lederman CRITICAL REVIEW: The myth of core stability Journal of Bodywork & Movement Therapies (2010) 14, 84e98
Tendinite: tutto quello che devi sapere
TENDINITI
Trauma da sforzi ripetitivi – i cosiddetti microtraumi
La tendinite ti ha messo K.O.? Leggi questo articolo per capire la natura del tuo problema e imparare le strategie per risolverlo definitivamente. Alla fine della lettura, saprai cosa devi fare, ma soprattutto cosa non devi fare per guarire dalla tendinite.
Cos’è un tendine?
Il tendine è la struttura di congiunzione tra il muscolo e l’osso. È l’elemento che permette di trasferire la forza generata dai muscoli alle leve ossee e quindi generare il movimento.
 È composto da tessuto connettivo fibroso ed è una struttura molto resistente.
È composto da tessuto connettivo fibroso ed è una struttura molto resistente.
Quando viene sottoposto a forze di tensione in maniera continua e ripetuta, può andare incontro ad una degenerazione che comporta un’alterata geometria nella disposizione delle sue fibre.
Se immaginate un lenzuolo di cotone, capirete subito che la disposizione dei suoi fili è fondamentale per garantire la solida struttura del tessuto. Se anziché avere trama (orizzontale) e ordito (verticale), avessimo una disposizione casuale, il tessuto avrebbe una tenuta meccanica decisamente più debole e anche visivamente sarebbe meno liscio e più irregolare.
È questo ciò che succede al tuo tendine quando ti viene diagnosticata una tendinite, ovvero un’alterazione nella composizione chimica del tessuto connettivo che porta ad una irregolare disposizione delle sue fibre.
Questa disposizione disordinata diminuisce la resistenza del tendine e ti espone maggiormente al rischio di lesione, parziale o totale (rottura del tendine).
Spesso, però, la storia di questa malattia comincia molto prima dell’esordio dei sintomi. Non è raro, infatti, ritrovare segni di degenerazione tendinea in pazienti asintomatici. Come ho spigato in altri articoli (conoscere i meccanismi del dolore) il dolore e il danno sono fenomeni diversi, correlati solo in parte.
Tendinite = infiammazione del tendine (???)
Ho parlato di degenerazione e non di infiammazione proprio perché questo punto è il più controverso della questione. Tendinite non significa infiammazione del tendine o almeno non l’infiammazione cui siamo abituati.

L’infiammazione è una risposta immunitaria complessa, spesso violenta, che si è sviluppata nel nostro organismo per fronteggiare i traumi e soprattutto le infezioni. Consiste nel rilascio di sostanze (citochine) in grado di aumentare l’afflusso di sangue che serve a portare in sede di infezione i protagonisti dell’immunità, ovvero i globuli bianchi.
Tuttavia la tendinite è una degenerazione del tendine SENZA i classici segni istologici dell’infiammazione.
Il tendine, così come gli altri tessuti del corpo, è in continuo rimodellamento. Le sue cellule vengono sostituite completamente in intervalli di tempo più o meno lunghi.
Esiste un equilibrio tra i microtraumi del tendine e le sue capacità di rigenerazione. Quando questo equilibrio si rompe, incomincia il lento processo di degenerazione che contraddistingue le tendinopatie.
LE TERAPIE ANTINFIAMMATORIE
Il trattamento che normalmente viene ritenuto utile nelle tendiniti è invece espressamente mirato alla risoluzione dell’ipotetica infiammazione.
 Nonostante non ci sia un meccanismo biologico plausibile per ritenere l’infiammazione colpevole delle tendiniti, la normale offerta terapeutica è espressamente antiinfiammatoria, nelle sue più svariate forme:
Nonostante non ci sia un meccanismo biologico plausibile per ritenere l’infiammazione colpevole delle tendiniti, la normale offerta terapeutica è espressamente antiinfiammatoria, nelle sue più svariate forme:
- FANS: farmaci anti infiammatori non steroidei (tipo ibuprofene, ketoprofene, ecc…)
- GHIACCIO
- INFILTRAZIONI DI CORTISONE
FANS
Gli effetti collaterali dei FANS sono noti da tempo e consistono in un aumento delle possibilità di attacco cardiaco e ictus. Inoltre sono farmaci che danneggiano il sistema gastro-intestinale se assunti per un lungo periodo.
Il loro meccanismo di azione è efficace (a volte) nel controllo del dolore, ma non per il loro effetto antiinfiammatorio. Quindi il loro uso potrebbe essere giustificato se assunti occasionalmente.
Di certo non aiutano la guarigione dei tendini, ma ci sono evidenze (1) che possano invece ritardare la guarigione tissutale.
Quindi non sono di certo la scelta terapeutica ottimale.
GHIACCIO
Il ghiaccio è un rimedio sempre disponibile, economico e tutto sommato innocuo; Il suo uso non è giustificato per la sua capacità antiinfiammatoria, ma potrebbe rivelarsi utile in alcuni momenti critici per gestire il dolore. Se pensi ti possa aiutare, non ho nulla in contrario, ma non aspettarti che il ghiaccio migliori le tue condizioni cliniche.
INFILTRAZIONI DI CORTISONE
Questo è il modo più rapido per danneggiare definitivamente il tuo tendine. Il sollievo a breve termine che ottieni in seguito ad un’infiltrazione di cortisone (molto in uso nelle problematiche di spalla), lo pagherai a caro prezzo nel lungo periodo. Il cortisone, infatti, è “corrosivo” per il tessuto connettivo, proprio quel tessuto già danneggiato che vorremmo aiutare a guarire.
 L’uso di infiltrazioni di cortisone, quindi, non è assolutamente giustificato ed è altamente sconsigliato.
L’uso di infiltrazioni di cortisone, quindi, non è assolutamente giustificato ed è altamente sconsigliato.
CONTROLLO MOTORIO
Ci sono terapisti, in particolare fisioterapisti, che vedono le tendiniti come il frutto di una biomeccanica alterata che modifica le forze in gioco e porta ad una serie di squilibri articolari e muscolari che fanno lavorare “male” il tendine e lo predispongono alla degenerazione.
Pur non essendo un sostenitore della vecchia visione biomeccanico-strutturale, non posso escludere che esistano delle piccoli/grandi alterazioni anatomiche o di movimento che possano contribuire al problema.
Ma sono sicuramente l’aspetto meno importante.
La tendinite è dovuta ad un’eccessiva sollecitazione, solitamente nei movimenti della vita quotidiana, in cui il carico in gioco è alquanto basso. Piccole alterazioni anatomiche non cambiamo di molto le forze in gioco, per cui la loro ricerca è del tutto ingiustificata.
A maggior ragione non è il caso di intraprendere complessi trattamenti di controllo neuromuscolare per modificare queste piccole e innocue alterazioni anatomiche.
 Sottoporsi ad un percorso per “modificare” la postura è impegnativo dal punto di vista fisico, mentale e finanziario! Inoltre è una fatica che non porta al risultato sperato, visto che non ci sono evidenze in grado di dimostrare cambiamenti significativi (alzi la mano chi non ha mai sentito parlare di ginnastica “coorrettiva”….).
Sottoporsi ad un percorso per “modificare” la postura è impegnativo dal punto di vista fisico, mentale e finanziario! Inoltre è una fatica che non porta al risultato sperato, visto che non ci sono evidenze in grado di dimostrare cambiamenti significativi (alzi la mano chi non ha mai sentito parlare di ginnastica “coorrettiva”….).
Quindi le teorie biomeccaniche sono come al solito solo una parte del problema e, spesso, una parte molto poco rilevante.
CHI MANCA ALL’APPELLO?
Ora che abbiamo passato in rassegna la biochimica e la biomeccanica, possiamo occuparci del protagonista vero del problema, ovvero il sistema nervoso.
 Non dobbiamo mai dimenticare che il cervello è il boss! È lui che decide se dovete provare dolore o meno. È lui che decide se aumentare o ridurre il vostro stato infiammatorio. È lui che decide se aumentare o diminuire il vostro metabolismo. È lui che decide tantissime altre cose.
Non dobbiamo mai dimenticare che il cervello è il boss! È lui che decide se dovete provare dolore o meno. È lui che decide se aumentare o ridurre il vostro stato infiammatorio. È lui che decide se aumentare o diminuire il vostro metabolismo. È lui che decide tantissime altre cose.
Il problema è che le sue decisioni sono frutto di moltissimi fattori e che la valutazione finale può sovrastimare o sottostimare la necessità del suo intervento. Può quindi essere ingannato.
Possiamo tranquillamente affermare che un dolore persistente è mantenuto dal cervello in seguito ad una sua errata percezione di minaccia. Il cervello sente la preoccupazione, l’ansia e la paura così come sente la pressione del sangue, il movimento e le citochine infiammatorie. Se il cervello si sente sotto attacco, si mette in modalità protettiva:
- Dolore
- Diminuzione del movimento
- Aumento dei mediatori dell’infiammazione
Se questi adattamenti hanno un significato biologico nei traumi e nelle malattie acute, diventano veri e propri ostacoli quando parliamo di dolore persistente.
Quindi non possiamo trascurare lo stato psicologico ed emozionale di chi soffre di tendinite. È bene ricordare che non siamo macchine fatte di pulegge, carrucole e tiranti. L’impatto psicologico, ma anche quello sociale, giocano un ruolo di primo piano anche nelle tendiniti.
Prendendoti cura del tuo benessere psicologico ed emozionale, aiuterai il tuo sistema nervoso a diminuire la sua sensibilizzazione e migliorerai notevolmente di più di qualsiasi plantare o sistema di controllo motorio.
Pratica la meditazione. Mantieni un corretto bilanciamento tra lavoro e tempo libero. Respira. Allena il rilassamento. Migliora il tuo grado di consapevolezza.
Tutto questo avrà un impatto fortissimo ANCHE sul tuo tendine!
TRATTAMENTO
Non abbiamo ancora parlato del trattamento per eccellenza per le tendiniti. Un trattamento fondamentale e sottovalutato. Un segreto che pochi vi diranno. O ve lo diranno in mezzo ad una serie di “altri” consigli.
Stiamo parlando del riposo!
 Non è facile mettere a riposo un tendine, soprattutto perché i tempi di guarigione di un tendine possono essere molto lunghi.
Non è facile mettere a riposo un tendine, soprattutto perché i tempi di guarigione di un tendine possono essere molto lunghi.
È quindi necessario pianificare il riposo in maniera dettagliata, andando ad elencare le attività possibili e quelle vietate.
È questo che deve fare il tuo fisioterapista. Spiegarti il problema e fornirti un programma di lungo periodo che ti permetta di gestire il carico tendineo suggerendoti alternative motivanti e in linea con i tuoi obiettivi.
Considera che servono due-tre settimane di riposo perché il tendine riprenda la sua attività riparativa e l’intero processo può richiedere fino a tre mesi. (2)
Quindi dimenticati i rimedi miracolosi e le terapie d’urto.
Cerca di capire qual è il problema (uso eccessivo) armati di santa pazienza e metti a riposo il tuo tendine.
Una certa dose di carico fa bene ai processi riparativi, ma è necessario che sia dosata in maniera precisa per evitare un eccesso che interferirebbe con la guarigione.
Conclusione
La tendnitie non è un’infiammazione convenzionale.
Ѐ il risultato di un altrazione nell’equilibrio tra carico di lavoro e meccanismi riparativi cellulari.
Le terapie antinfiammatorie non sono la scelta migliore che tu possa fare.
Metti il tendine a ripso, continua ad allenarti, prenditi cura del tuo benessere psico-affettivo e affidati ad un professionista qualificato che ti possa guidare in questo percorso.
Riferimenti
- Bittermann A, Gao S, Rezvani S, et al. Oral Ibuprofen Interferes with Cellular Healing Responses in a Murine Model of Achilles Tendinopathy. J Musculoskelet Disord Treat. 2018;4(2).
- Khan KM, Cook JL, Bonar F, Harcourt P, Astrom M. Histopathology of common tendinopathies. Update and implications for clinical management. Sports Med. 1999 Jun;27(6):393–408.

Il mal di schiena
MAL DI SCHIENA ACUTO
La guarigione parte dal cervello
 Ti è venuto un fortissimo mal di schiena che ti ha bloccato a casa per una settimana. Il dolore era così intenso che non riuscivi neanche a vestirti al mattino. Ti sei preoccupato veramente tanto (comprensibilmente).
Ti è venuto un fortissimo mal di schiena che ti ha bloccato a casa per una settimana. Il dolore era così intenso che non riuscivi neanche a vestirti al mattino. Ti sei preoccupato veramente tanto (comprensibilmente).
Se hai avuto un episodio di mal di schiena acuto, continua a leggere questo articolo. Ti spiegherò come mai un evento all’apparenza così grave possa risolversi COMPLETAMENTE senza interventi drastici e invasivi. Ti aiuterò a gestire il dolore residuo e a prevenire altri episodi acuti.
Il mal di schiena è una patologia veramente MOLTO comune. Si stima che TUTTI lo sperimentano almeno una volta nella vita. Voglio subito dirti che, al di là di quello che ti possano aver detto o che tu possa aver letto, il mal di schiena è un grande mistero.
Esiste infatti una mole enorme di ricerca scientifica in questo campo, a riprova che non abbiamo ancora risposte definitive sui meccanismi di insorgenza e di sviluppo del dolore.
Quello che possiamo fare, innanzitutto, è rimuovere quelle convinzioni limitanti che potrebbero ostacolare il naturale decorso del dolore.
Non abbiamo tutte le risposte, ma abbiamo validi strumenti per gestire gran parte delle problematiche.
LE FONTI DEL DOLORE
La causa del mal di schiena, come ti accennavo prima, è difficile da stabilire con certezza e in seguito ti spiegherò il perché.
Il mal di schiena di cui si conoscono le cause si chiama “specifico”, ed è dovuto ad una malattia ben riconoscibile, come ad esempio le infezioni, le malattie reumatiche, i tumori o le fratture.
Nel loro complesso, tutte queste cause rappresentano l’1% delle fonti di mal di schiena. Un buon esame clinico è in grado di valutare segni e sintomi per fare una diagnosi di esclusione.
Il restante 99% dei mal di schiena, invece, non ha una chiara ed unica sorgente strutturale. Non è dovuto ad una singola causa, bensì è multifattoriale. Si chiama infatti “non specifico”.
I fattori che possono concorrere all’insorgenza del mal di schiena sono numerosi, ma difficilmente diagnosticabili:
- Strutture anatomiche (disco, faccette articolari)
- Fattori psicologici (ansia e depressione)
- Fattori sociali (problemi di lavoro, difficoltà di integrazione)
- Convinzioni e credenze
 Devi assolutamente comprendere che tutti i fattori elencati precedentemente hanno la stessa rilevanza nel generare e sostenere il tuo problema. Questo è il cuore dell’approccio BIO-PSICO-SOCIALE, un modello di ragionamento clinico largamente accettato dalla comunità medica, ma che fa fatica ad entrare nel mondo clinico.
Devi assolutamente comprendere che tutti i fattori elencati precedentemente hanno la stessa rilevanza nel generare e sostenere il tuo problema. Questo è il cuore dell’approccio BIO-PSICO-SOCIALE, un modello di ragionamento clinico largamente accettato dalla comunità medica, ma che fa fatica ad entrare nel mondo clinico.
Solitamente solo i fattori strutturali e biomeccanici vengono presi in considerazione. Ma questa semplificazione del problema, può alimentare un circolo vizioso che sostiene e aggrava il tuo mal di schiena.
Potresti pensare, per esempio, che il tuo mal di schiena sia dovuto ESCLUSIVAMENTE ad una protrusione discale e questa spiegazione PARZIALE si accompagnerà a modifiche comportamentali nocive. Inizierai a “sorvegliare” la tua schiena pensando che sia delicata (aumentando la tensione muscolare); modificherai la tua postura e i tuoi movimenti per evitare di “aggravare” la tua protrusione (diventando più sedentario).
Tutti questi possibili sviluppi potrebbero avere pesanti ripercussioni sull’evoluzione del tuo mal di schiena.
Individuare UNA SOLA CAUSA, è limitante e rischioso. Oltre al fatto che non corrisponde al vero.
Valutare i fattori psicologici e sociali è una cosa delicata, che richiede tempo. L’operatore ti deve fare tante domande e deve darti il tempo di RACCONTARE LA TUA STORIA. Serve capacità di ascolto, pazienza e competenze comunicative.
È molto più semplice prescrivere una risonanza, trovare una protrusione (che è un normale riscontro spesso indipendente dal tuo mal di schiena) e ritenere di aver trovato la CAUSA del mal di schiena.
TRATTAMENTO
Se la diagnosi è sbagliata (mal di schiena dovuta ad un ernia, per esempio), ovviamente anche il trattamento sarà sbagliato.
Le linee guida internazionali prevedono che la gestione del mal di schiena sia fatta attraverso:
- Consigli
- Rassicurazione
- Esercizi
Non sono previsti farmaci, esami strumentali, trattamenti passivi (manipolazioni o elettroterapie) o procedure invasive come le infiltrazioni.
Eppure è rarissimo che un mal di schiena sia gestito in questo modo. Spesso il personale sanitario “asseconda” le necessità del paziente, ma così facendo si alimenta la cultura della disinformazione che porta ad una serie di costi per il singolo e per la società nel suo complesso.
Esami strumentali, farmaci, visite specialistiche, trattamenti passivi sono un costo sanitario che potremmo risparmiarci per investire in altri settori, come la ricerca e l’innovazione. Ma questo è un altro discorso.
Entriamo nel merito di quello che ci consigliano le linee guida.
CONSIGLIARE
Il tuo Medico (o il tuo Fisioterapista) ti deve spiegare tutto ciò che ti ho elencato prima. Solo così avrai la capacità di vedere il quadro complessivo del problema. Questa visione è indispensabile per aderire al trattamento. Senza l’educazione sanitaria, ogni intervento che non soddisfa le tue aspettative, verrà scartato in favore di trattamenti di basso valore terapeutico e alto costo sociale. La conoscenza ti darà potere!
 Dopo un accurato esame clinico che serve ad escludere le cause gravi che abbiamo visto prima, l’operatore sanitario ti deve fornire alcuni semplici ma importanti consigli:
Dopo un accurato esame clinico che serve ad escludere le cause gravi che abbiamo visto prima, l’operatore sanitario ti deve fornire alcuni semplici ma importanti consigli:
- Evitare il riposo assoluto
- Rimanere attivo, facendoti guidare dal dolore
- Evitare farmaci
RASSICURARE
Quello di cui puoi star certo è che la quantità di dolore non è assolutamente correlata alla GRAVITÁ del tuo mal di schiena. Per quanto lancinante possa essere il dolore, la situazione migliorerà e tutto tornerà alla normalità. Solitamente servono due/tre settimane perché il problema si risolva.
La prognosi del tuo mal di schiena è fortemente influenzata dalle tue aspettative. Devi essere fiducioso, avere pazienza e seguire le linee guida.
Ora che hai capito che il tuo problema non è grave e si risolverà, non hai motivo per alimentare le tue preoccupazioni. Perché queste rassicurazioni possano trovare terreno fertile è necessario:
- Che il tuo rapporto con il medico o il Fisioterapista sia basato sulla fiducia e il rispetto
- Che tu venga coinvolto in prima persona nella gestione del problema
- Che ti venga data la possibilità di fare domande e di ricevere risposte
- Che ti venga data la possibilità di contattare il Medico o il Fisioterapista anche nei giorni successici alla visita
- Che ti vengano forniti strumenti didattici per rinforzare e ribadire i concetti che abbiamo esposto fino ad ora (opuscoli informativi, infografiche, risorse utili ad approfondire l’argomento)
ESERCIZI
Questo è l’unico strumento che mette d’accordo i ricercatori della comunità scientifica. Tra tutti i possibili interventi proposti per il mal di schiena, l’esercizio terapeutico è sicuramente la scelta migliore che ti possa venir proposta.
Non basta, però, dirti che l’esercizio è uno strumento terapeutico utile. È necessario PRESCRIVERE l’esercizio. Devi avere un piano di intervento preciso, modulato sulle tue esigenze e sulle tue necessità.
 Se sei un giovane sportivo avrai bisogno di un dosaggio differente da una casalinga di mezza età o da un sessantenne sedentario.
Se sei un giovane sportivo avrai bisogno di un dosaggio differente da una casalinga di mezza età o da un sessantenne sedentario.
In questa fase, il Fisioterapista può essere un valido aiuto per:
- guidarti nella scelta degli esercizi più appropriati
- insegnarti la corretta modalità esecutiva
- scegliere il giusto dosaggio (serie e ripetizioni)
- scegliere il giusto carico
- valutare i progressi
CONCLUSIONE
 Riassumendo possiamo dire che il mal di schiena è una patologia comune, molto invalidante ma benigna. Occorre scegliere un professionista sanitario che ispiri la nostra fiducia e che ci possa guidare a velocizzare il decorso clinico.
Riassumendo possiamo dire che il mal di schiena è una patologia comune, molto invalidante ma benigna. Occorre scegliere un professionista sanitario che ispiri la nostra fiducia e che ci possa guidare a velocizzare il decorso clinico.
Occorre evitare in prima istanza esami diagnostici approfonditi, terapie farmacologiche e infiltrazioni. Rimanere attivi, prendersi cura del proprio benessere psico-emotivo (vedi articolo sullo “stress management” qui) e iniziare sin da subito gli esercizi terapeutici.
Sul mio canale youtube troverai diversi video che potranno esserti utili nella gestione del tuo mal di schiena.

Questione di traumi
HAI PRESO UNA BRUTTA BOTTA? MEGLIO IL GHIACCIO O LA BORSA D’ACQUA CALDA?
Leggi questo articolo per conoscere gli approcci scientifici alla gestione di contusioni, distorsioni articolari e stiramenti muscolari.
Imparerai che non sempre i rimedi della nonna sono la scelta migliore.
 La gestione dei traumi ha sempre avuto un approccio da campo, ovvero empirico e poco supportato dalla ricerca scientifica.
La gestione dei traumi ha sempre avuto un approccio da campo, ovvero empirico e poco supportato dalla ricerca scientifica.
Le scelte terapeutiche di pronto intervento sono solitamente legate alla tradizione o a convinzioni superate, ma nonostante ciò, la ricerca scientifica ha proposto nel tempo diversi approcci basati sull’evidenza.
Cosa faresti se un tuo amico o un tuo parente cade e prende una brutta botta al ginocchio?
Sono sicuro che cercheresti del ghiaccio! Il freddo come elemento di primo soccorso può essere utile in particolari circostanze, ma non è certo la soluzione per tutti i mali.
Occorre capire cosa succede durante l’applicazione di ghiaccio così da poter scegliere se e quando utilizzarlo.
ICE
Il ghiaccio ha una doppia funzione:
- Vasocostrizione
- Anestesia locale
 La vasocostrizione consiste nella riduzione del lume dei vasi sanguigni, in modo da limitare l’afflusso di sangue al tessuto lesionato e contenere l’edema, ovvero il gonfiore che si genera in seguito al danno tissutale.
La vasocostrizione consiste nella riduzione del lume dei vasi sanguigni, in modo da limitare l’afflusso di sangue al tessuto lesionato e contenere l’edema, ovvero il gonfiore che si genera in seguito al danno tissutale.
Ma vi siete mai chiesti perché un tessuto lesionato si gonfia?
Il gonfiore (edema) è uno dei segni dell’infiammazione acuta, ovvero il principale meccanismo di riparazione del tessuto lesionato. Gli altri elementi dell’infiammazione sono il rossore, il calore e ovviamente il dolore.
Tutti e quattro questi meccanismi servono a potenziare la guarigione del tessuto, fornendo più sangue e quindi più sostanze nutritive.
Il dolore, invece, ha una funzione protettiva, che ci impedisce di esporti a nuovi traumi tramite la limitazione funzionale. Se fa male, non usi quella parte del corpo e di conseguenza aumenti le possibilità di guarigione.
Il ghiaccio, quindi, non fa che ostacolare due dei principali meccanismi dell’infiammazione acuta, rallentando, perciò, i processi riparativi.
Ma allora il ghiaccio non va mai utilizzato?
Tutto dipende dall’entità del danno. Se vi è un trauma importante, la risposta infiammatoria può essere molto violenta, per cui il ghiaccio diventa un ottimo alleato per CONTENERE dolore e gonfiore.

Quando il DOLORE risulta eccessivo, fare un impacco di ghiaccio può dare un momentaneo sollievo.
Cosa ben diversa dall’usare il ghiaccio ogni qual volta un bambino cade, batte la testa e piange.
Se hai capito il meccanismo d’azione del ghiaccio sarai in grado di decidere in quali circostanze usarlo e in quali no.
PEACE&LOVE
Sfruttando il gioco di parole (pace e amore), gli scienziati hanno coniato questo acronimo che racchiude le più attuali raccomandazioni sul management dei traumi, sia nella fase acuta (PEACE) sia nella fase sub-acuta (LOVE).
FASE ACUTA
Nella fase acuta, ovvero immediatamente dopo il trauma e per il primo giorno, ecco le lettere da tenere a mente:
P: sta per protection
Ridurre il carico e minimizzare il movimento per ridurre il rischio di aggravare il danno tissutale.
E: sta per elevate
Alzare l’arto oltre il livello del cuore per favorire il deflusso dei liquidi interstiziali e limitare il gonfiore
A: sta per avoid anti-inflammatory modalities
 Evitate l’uso di farmaci anti-infiammatori per lo stesso motivo per cui occorre evitare il ghiaccio, ovvero non ostacolare l’infiammazione acuta che è il principale meccanismo di riparazione tissutale.
Evitate l’uso di farmaci anti-infiammatori per lo stesso motivo per cui occorre evitare il ghiaccio, ovvero non ostacolare l’infiammazione acuta che è il principale meccanismo di riparazione tissutale.
C: sta per compression
L’utilizzo di un bendaggio può essere utile per contenere edemi importanti e migliorare la qualità della vita.
E: sta per educate
Educare significa fornire gli strumenti per comprendere che l’infiammazione è un evento positivo e necessario per la guarigione. È inoltre fondamentale favorire un approccio attivo, sconsigliando qualsivoglia modalità di trattamento passiva, tipo manipolazioni o elettroterapie.
FASE SUB-ACUTA
La fase sub-acuta comincia il giorno dopo il trauma. Ecco a cosa dovrai prestare attenzione:
L: sta per Load
Occorre fornire il giusto carico quanto prima possibile. Fatti GUIDARE dal dolore per riconoscere le attività che è possibile fare e continua a farle! Se quando ti muovi il dolore è sopportabile, non temere di caricare. Svilupperai una migliore tolleranza e favorirai il rimodellamento tissutale.
O: sta per optimism
 Come abbiamo già spiegato in altri articoli e video, il tuo cervello gioca il ruolo di protagonista nei meccanismi del dolore. Ansia, depressione e paura del movimento possono rappresentare ostacoli importanti al pieno recupero funzionale. La tua aspettativa di guarigione di porterà dritto alla meta!
Come abbiamo già spiegato in altri articoli e video, il tuo cervello gioca il ruolo di protagonista nei meccanismi del dolore. Ansia, depressione e paura del movimento possono rappresentare ostacoli importanti al pieno recupero funzionale. La tua aspettativa di guarigione di porterà dritto alla meta!
V: sta per vascularization
Una blanda e precoce attività cardiovascolare (una passeggiata, per esempio) non potrà che migliorare l’apporto di sangue ai tessuti, ma sarà anche un ottimo modo per stimolare la tua motivazione.
E: sta per exercise
 Come abbiamo già avuto modo di spiegare in altri articoli e altri video, l’esercizio terapeutico è il miglior intervento per il recupero della forza, della mobilità e del controllo articolare necessari al pieno recupero e alla prevenzione delle recidive.
Come abbiamo già avuto modo di spiegare in altri articoli e altri video, l’esercizio terapeutico è il miglior intervento per il recupero della forza, della mobilità e del controllo articolare necessari al pieno recupero e alla prevenzione delle recidive.
In questa fase l’intervento di un buon Fisioterapista può fare la differenza nei tempi di recupero e guidarti in maniera sicura ed efficace ad una totale ripresa delle tue attività preferite.

IN PRINCIPIO ERA LA FORZA
IN PRINCIPIO ERA LA FORZA
La forza è quella capacità umana di vincere un carico esterno. Ed è proprio questa la modalità con cui va allenata. Mettere i muscoli nella condizione di contrarsi per opporsi ad una forza esterna, che sia il peso del corpo o un oggetto esterno.
 Esistono diversi modi di allenarla, a seconda dell’obiettivo che vogliamo raggiungere. In ogni caso è la capacità fisica alla base di tutte le altre. Senza forza non può esserci velocità o resistenza.
Esistono diversi modi di allenarla, a seconda dell’obiettivo che vogliamo raggiungere. In ogni caso è la capacità fisica alla base di tutte le altre. Senza forza non può esserci velocità o resistenza.
FORZA E TOLLERANZA AL CARICO
Essere forti, però, non significa avere necessariamente una elevata tolleranza al carico. Quest’ultima è sport-specifica e richiede un allenamento mirato.
Facciamo un esempio:
Un bodybuilder avrà un’elevatissima forza negli arti inferiori, accompagnata da grandi masse muscolari che gli permetteranno di spostare centinaia di kg caricati su un bilanciere.
Ora ipotizziamo di far correre al nostro forzuto 10 km ad un ritmo tranquillo; la corsa prevede lo spostamento del “solo” peso corporeo, che è decisamente meno rispetto ai carichi cui è abituato.
Sono quasi certo che il nostro bodybuilder svilupperà qualche problematica agli inferiori, tipo tendinite achillea, dolore alle ginocchia, mal di schiena, dolore alle caviglie, ecc..
 Questo perché nonostante l’atleta sia forte e il carico sia basso, i suoi tessuti non lo tollerano, perché non sono abituati ad un lavoro di forza blando e continuato nel tempo.
Questo perché nonostante l’atleta sia forte e il carico sia basso, i suoi tessuti non lo tollerano, perché non sono abituati ad un lavoro di forza blando e continuato nel tempo.
Quindi FORZA e TOLLERANZA AL CARICO non sono la stessa cosa. Viceversa il maratoneta avrà un’elevata tolleranza al carico (sugli arti inferiori), ma magari la sua capacità di forza assoluta è decisamente bassa.
I programmi riabilitativi, di solito, hanno come obiettivo proprio quello di aumentare la tua tolleranza al carico che di solito si riduce notevolmente in seguito ad un trauma o ad una prolungata inattività fisica.
LA GIUSTA DOSE
Se hai iniziato un programma di rinforzo muscolare, ma ti sei arreso perché sono insorti dolori o altre problematiche muscolo-scheletriche è molto probabile che tu abbia sbagliato la GESTIONE DEI CARICHI.
Il tuo dolore è dovuto al fatto che hai fatto troppo, dopo un lungo periodo di tempo in cui hai fatto troppo poco.
Il corpo ha bisogno di gradualità e progressione. Per questo è fondamentale essere seguiti da personale specializzato che possa aiutarti a trovare il giusto dosaggio. Non c’è spazio per il fai da te.
BAMBINI E RINFORZO MUSCOLARE
Sono cresciuto nella convinzione che i bambini non potessero allenarsi con i pesi. Questo è sempre stato un dogma negli ambienti della palestra. Di solito mi veniva detto che rallentava la crescita. In realtà non sono stato mai convinto di questa spiegazione. Perché un bambino non poteva fare una spinta su panca, ma poteva fare i piegamenti sulle braccia? Perché non poteva fare una leg extension ma poteva fare il salto triplo? Vedevo decisamente molti controsensi nell’allenamento dei bambini e dei ragazzi.
Poi ho studiato. E ho trovato le giuste risposte. Facciamo quindi un po’ di chiarezza.
I bambini possono allenarsi tranquillamente anche in sala pesi a partire dai 6 anni, età in cui hanno la maturità sufficiente per comprendere gli esercizi ed eseguirli in maniera sicura.

L’allenamento per la forza nei bambini ha numerosi benefici:
- Migliora la forza, ma anche la potenza e la velocità
- Migliora la composizione corporea
- Rinforza le ossa
- Riduce la possibilità di infortuni
Quindi anche i bambini e gli adolescenti possono frequentare la sala pesi se la loro preparazione fisica lo richiede o se manifestano interesse per l’atletica pesante.

